El locus coeruleus es una región anatómica en el tallo cerebral involucrada en la respuesta al pánico y al estrés. Su nombre en latín significa el sitio azul, que deriva de la pigmentación ocasionada por el contenido de gránulos de melanina dentro de esta estructura, motivo por el cual también es conocido como Nucleus Pigmentosus Ponti. Esta melanina se forma por la polimerización de la noradrenalina.
Algunos autores afirman que fue descrito inicialmente por el anatomista francés Félix Vicq d'Azyr en el siglo XVIII; otros afirman que fue descrita en 1809 por el neuroanatomista alemán Reil.
[editar] Anatomía
Es un núcleo localizado en la región gris central en la parte rostrolateral de la protuberancia, bajo el suelo del IV ventrículo.
[editar] Función
El locus coeruleus está involucrado en muchos de los efectos simpáticos durante el estrés debido al incremento en la producción de noradrenalina.
Algunos estudios electrofisiológicos sustentan que el locus coeruleus es activado por diversos estímulos estresantes y estímulos nociceptivos y también por estímulos fisiológicos como hipotensión, la hipoxia y estimulación visceral que incrementan la descarga de las neuronas de esta estructura. Cuando los modelos animales son expuestos a estrés crónicamente, produce una mayor actividad sobre las neuronas receptores del LC.
El locus coeruleus también ha sido involucrado en el Desorden de Estrés Post Traumático (PTSD en Inglés), y en la fisiopatología de la demencia a través de la pérdida del estímulo noradrenérgico.
Obtenido de "http://es.wikipedia.org/wiki/Locus_coeruleus"
martes, 28 de septiembre de 2010
melananina
La melanina es un pigmento de color negro o pardo negruzco en forma de gránulos que existe en el protoplasma de ciertas células de los vertebrados; a ella deben su coloración especial la piel, el pelo o la coroides en los ojos.
En los humanos, la melanina se encuentra en piel, cabello, en el recubrimiento de la retina, en la médula adrenal, en la zona reticular de la glándula adrenal, oído interno, y en la substantia nigra (en latín, literalmente «sustancia negra») y el locus ceruleus, «mancha azul», del cerebro. La melanina es el determinante primario del color de la piel humana.
La melanina dérmica es producida por melanocitos, células derivadas de la cresta neural que se encuentran en la capa basal de la epidermis. Aunque los seres humanos generalmente poseen una concentración similar de melanocitos en su piel, estos expresan en algunos individuos y en algunas razas más frecuentemente el gen productor de melanina, por lo que se confiere una mayor concentración de melanina en la piel. Algunos animales y humanos no tienen o tienen muy poca melanina en sus cuerpos, la cual es una condición conocida como albinismo (leucismo, si la melanina es suficiente como para dar una ligera capa de color).
La melanina es cualquier poliacetileno, polianilina o polipirrol, negro o café, o bien la mezcla de sus copolímeros. La forma más común de melanina orgánica es un polímero, conformado por indolequinina o dehidroxindolina ácido carboxílico, ya sea combinados o en cadena. En contraste, alguna melanina fungal es poliacetileno negro. La melanina existe en el reino vegetal, animal y en el protista, donde sirve de pigmento. La presencia de melanina en los reinos Archaea y Bacteria sigue siendo motivo de debate entre los investigadores del área.
Contenido [ocultar]
1 Melanina en los humanos
2 Apariencia al microscopio
3 La melanina en desórdenes genéticos y enfermedades
4 La melanina y la adaptación humana
5 Propiedades físicas y aplicaciones tecnológicas
6 Notas
[editar] Melanina en los humanos
En los humanos la melanina se encuentra en la piel, el pelo, en el epitelio pigmentado que rodea la retina, la médula espinal y la zona reticular de la glándula suprarrenal; en la estría vascularis del oído interno y en ciertas zonas profundas del núcleo del cerebro, como el locus ceruleus y la substantia nigra. La melanina es determinante en el color de la piel humana.
La melanina dérmica es producida por los melanocitos. Éstos raramente se encuentran en las capas superficiales de la epidermis. Sin embargo, aunque generalmente todos los seres humanos poseen concentraciones similares de melanocitos en su piel, se producen variaciones en algunos individuos y según los diferentes grupos étnicos. En este último caso, la genética interfiere confiriendo una mayor o menor concentración de melanina en la piel. Algunos individuos, tanto en animales como en humanos, carecen de melanina, o bien tienen concentraciones mínimas de ella, lo que produce la condición conocida como albinismo.
Ya que la melanina está compuesta de moléculas pequeñas, existen muchos tipos de melanina con diferentes proporciones y tipos de enlaces entre las moléculas que las componen. Tanto la feomelanina como la eumelanina sí se pueden encontrar en la piel y cabello humanos, pero la eumelanina es la más abundante de las melaninas en los humanos. También es la que más frecuentemente muestra deficiencias en el albinismo.
Se piensa que la melanina es el principal agente protector para numerosas formas de vida en contra de la radiación ultravioleta, pero recientes estudios sugieren que este polímero podría tener distintas funciones para cada organismo. Por ejemplo, la inmunidad innata de los invertebrados frente a los patógenos invasores es influida principalmente por la melanina: a sólo minutos de la infección, el microbio es encapsulado en melanina (mecanización); los radicales libres generados después de la formación de esta cápsula ayudan a su eliminación.
En la melanina es común encontrar en los polímeros numerosos enlaces cruzados: 5,6-dihidroxyndol (DHI) y 5,6-dihidroxyndol-2 ácido carboxílico (DHICA); esto ha sido descubierto en recientes investigaciones dentro de las propiedades eléctricas de la eumelanina. Sin embargo, esto ha indicado que tal vez existe otro mecanismo conformado por oligómeros básicos que se adhieren unos a otros.
La estructura molecular de la melanina se encuentra constantemente en estudio.
La eumelanina se encuentra en la piel y el cabello y su concentración da la coloración al cabello gris, negro, amarillo, y café. En los humanos es abundante en la gente con piel oscura. Existen dos tipos de eumelanina que se distinguen el uno del otro por diferentes enlaces químicos. Estos son la eumelanina café y la eumelanina negra. Las pequeñas concentraciones de eumelanina negra en ausencia de otros pigmentos produce el color gris. Una pequeña concentración de eumelanina café en ausencia de otros pigmentos produce el amarillo (rubio).
La feomelanina se encuentra en la piel y el cabello, y es más abundante en humanos de piel no muy gruesa. La feomelanina produce una tonalidad rosa a roja y se encuentra en grandes cantidades en el cabello rojo. La feomelanina se encuentra particularmente en los labios, pezones, glande y vagina. La feomelanina puede convertirse en un factor cancerígeno si es expuesta a los rayos ultravioletas del sol. Químicamente, la feomelanina difiere de la eumelanina, ya que en la estructura de su oligómero incorpora el aminoácido L-cisteina, así como unidades de DHI y DHICA.
La neuromelanina es el pigmento oscuro presente en las neuronas que recubren cuatro núcleos del cerebro: la subtantia nigra (en latín «substancia negra»), la pars compacta, parte del locus cereleus (o «punto azul»), el núcleo dorsal motor del nervio vago (nervio craneal X) y la parte media del núcleo del puente de Varolio. Ambos, la sustantia negra y el locus ceruleus, pueden ser fácilmente identificados en el momento de una autopsia debido a su pigmentación oscura; en los humanos este núcleo no se encuentra pigmentado al momento de su nacimiento, el pigmento aparece después de la madurez. Aunque la función de la neuromelanina en el cerebro sigue siendo desconocida, puede que sea el resultado de las monoamidas contenidas en los neurotransmisores, cuya única fuente se encuentra en las neuronas. La pérdida de color en el núcleo del cerebro es observada en ciertas enfermedades neurodegenerativas.
[editar] Apariencia al microscopio
Su color es negro, no refráctil, granular, teniendo los gránulos un diámetro aproximado de menos de 800 nanómetros. Esta característica es lo que diferencia a la melanina de otros pigmentos contenidos en la sangre, que se encuentran en trozos más grandes y son refráctiles, en un rango de color del verde al amarillo así como el café rojizo. En lesiones altamente pigmentadas, se pueden encontrar agregado de melanina que pueden obscurecer el detalle histológico. Una solución de permanganato de potasio es un efectivo agente decolorante de la melanina.
[editar] La melanina en desórdenes genéticos y enfermedades
La deficiencia de melanina ha sido relacionada con numerosas anomalías genéticas y enfermedades. Existen diez tipos diferentes de albinismo oculocutáneo, que es principalmente un desorden recesivo autosomático. Ciertas etnias tienen mayor número de incidencias, en sus diferentes formas; por ejemplo, la más común, es el llamado albinismo oculocutáneo del Tipo 2 (OCA2); éste es común especialmente dentro de personas descendientes directos de África. Es un desorden recesivo y autosomático caracterizado por una reducción o ausencia congénita de melanina en la piel, pelo y ojos. La frecuencia estimada del OCA2 entre los afroamericanos es de 1 cada 10.000, lo que contrasta en frecuencia con 1 cada 36.000 entre americanos blancos. En algunas naciones africanas la frecuencia del padecimiento es aún mayor, yendo de 1 cada 2.000 a 1 cada 5.000. Otra forma de albinismo, el albinismo oculocutáneo amarillo, aparece prevalentemente entre los amish (cristianos bautistas) de ancestros suizos y alemanes. La gente con esta variante de este desorden comúnmente tiene piel y cabello blanco al nacer, pero rápidamente generan pigmento durante su infancia.
El albinismo ocular afecta no solo la pigmentación del ojo, sino también su agudeza. Los test de vista realizados a albinos dan resultados pobres dentro de un rango dentro de 20/60 a 20/400. Existen dos formas de albinismo con una recurrencia aproximada de 1 cada 2.700, directamente asociadas con las muertes a causa de melanomas.
Así también la mortalidad entre pacientes que padecen el síndrome de Hermansky-Pudlak y Chediak-Higashi ha ido en aumento. Los pacientes con el síndrome de Hermansky-Pudlak presentan una predisposición al sangrado (debida a una falla en las plaquetas) así como también fibrosis pulmonar, desorden inflamatorio pulmonar, cardiomiopatía y deficiencia renal. Pacientes con el síndrome de Chediak-Higashi son susceptibles a infecciones y pueden desarrollar el mal lymphofollicular. El rol que la deficiencia de melanina juega en estas enfermedades permanece todavía en estudio.
La conexión entre el albinismo y la sordera ha sido siempre conocida, pero poco comprendida, por más de un siglo y medio. En 1859 en el Tratado del origen de las especies, escrito por Charles Darwin, se apunta que «los gatos blancos de ojos azules generalmente son sordos». En los humanos, la hipopigmentación y la sordera coinciden en el extraño Síndrome de Waardenburg, predominantemente observado entre los indios hopi. La incidencia de albinismo en los indios hopi ha sido estimada en 1 por cada 200 individuos. Curiosamente, patrones similares de albinismo y sordera han sido encontrados en otros mamíferos, incluyendo perros y roedores. Sin embargo, la falta de melanina por sí misma no parece ser la responsable de la sordera asociada con la hipopigmentación, ya que la mayoría de los individuos que carecen de las enzimas requeridas para sintetizar la melanina no presentan ninguna deficiencia auditiva. Es en cambio la ausencia de melanocitos en la stria vascularis del oído interno, que resulta en deficiencia coclear, el origen del problema; sin embargo, la razón aún permanece desconocida, aunque se baraja la posibilidad de que la melanina posea una función protectora (podría ser, incluso, el mejor material absorbente de sonido hasta ahora conocido). A la vez, la melanina podría afectar el desarrollo, como sugería Darwin.
En el mal de Parkinson, una enfermedad que afecta el funcionamiento neuromotor, existe una disminución de neuromelanina en la subtantia nigra como consecuencia de una disminución de neuronas dopaminergicas, lo que resulta en una menor síntesis de dopamina. Aunque no se ha encontrado una relación entre la raza y los niveles de neuromelanina en la sustantia nigra, una mayor incidencia de casos en la población blanca en relación a la negra «sugiere que la melanina cutánea podría de alguna manera servir de protección a la neuromelanina en la substantia nigra de toxinas externas»[cita requerida].
Aunado a la deficiencia de melanina, el peso molecular del polímetro melanina podría disminuir a causa de varios factores como el estrés oxidativo (por exposición a la luz), resultando en una perturbación asociada con las proteínas primarias de la melanina, cambios en el pH o bien en concentraciones de iones de metal. Un descenso del peso molecular en el grado de polimerización de la melanina ocular, se cree que convierte el polímetro, normalmente anti-oxidante, en un oxidante. En este estado pro-oxidante, la melanina pareciera estar envuelta en la causa y la progresión de la degeneración macular y el melanoma.
[editar] La melanina y la adaptación humana
Los melanocitos se encargan de insertar gránulos de melanina en los vecículos celulares especializados, llamados melanosomas. Así después estos son transportados dentro de otras células de la piel localizadas en la epidermis. Los melanosomas en cada recipiente celular se acumulan encima del núcleo de la célula, donde protegen el ADN nuclear de cualquier mutación causada por la ionización o radiación que provocan los rayos ultravioleta del Sol. La gente donde sus ancestros vivieron por largos periodos en regiones cercanas al ecuador generalmente tienen cantidades mayores de eumelanina en su piel. Esto hace que su piel se vea café o bien negra, y los protege de largos periodos de exposición solar, lo que frecuentemente resulta en melanomas en gente con tonos de piel más claros. La piel oscura también tiende a permanecer más flexible y solo muestra unas cuantas líneas de expresión con el paso del tiempo. Como resultado, las caras de la gente de piel obscura tienden a lucir jóvenes por un mayor tiempo que las de gente de piel clara.
En los humanos, la exposición a la luz solar estimula al hígado a que produzca vitamina D. Esto es por que los altos niveles de melanina cutánea actúan como un protector solar natural, la piel oscura puede tener riesgos de deficiencia de vitamina D.
En Escocia, que se localiza en la latitud Norte, los descendientes de los britones tienen piel blanca. Cuando su piel es expuesta brevemente al sol, el escaso contenido de melanina que su cuerpo produce es incapaz de protegerla contra la luz solar. Por lo tanto, su cuerpo produce vitamina D para protegerlos. La vitamina D es encontrada en cantidad en el aceite de pescado, y es necesaria para prevenir el raquitismo, una enfermedad causada por falta de calcio.
En contraste, en África, que está cerca del ecuador, los humanos requieren exposiciones prolongadas al Sol para que este penetre en su piel y así poder producir vitamina D. Esto es completamente normal. Sin embargo, cuando esclavos negros empezaron a ser llevados a Inglaterra durante la Revolución industrial, ellos fueron los primeros en mostrar síntomas de raquitismo, crecimiento retardado, piernas arqueadas y fracturas, a causa de la falta de luz solar.
Afortunadamente, en 1930 la vitamina D fue descubierta y así se pudo dispensar como un suplemento a su dieta. En estos días alimentos como la leche o el pan están fortificados con vitamina D.
Estudios recientes arrojan que toda la humanidad se originó en África. Es más probable que los primeros pobladores hayan contado con grandes cantidades de melanocitos produciendo eumelanina. Acorde a esto, la piel obscura (como la muestra la gente originaria de África). Alguna de esta gente migró y se estableció en otras zonas de Asia y Europa, la presión selectiva por la producción de eumelanina disminuyó en climas donde la radiación del sol era ligeramente menos intensa, estas variaciones en los genes inició que la producción de melanina comenzara a desaparecer en la población, resultando en cabello y piel más claras sobre todo en las latitudes más altas. No se sabe si estos cambios fueron generados por selección positiva o bien por cambios genéticos, o bien tal vez por el requerimiento de la vitamina D. Las dos variantes genéticas asociadas con la piel pálida no parecen haber pasado por selección positiva.
Del mismo modo que la gente que migró hacia el norte, los que tienen piel clara y migraron al sur se aclimataron a una radiación solar más fuerte. La piel en mayoría de la gente se obscurece al ser expuesta a luz UV, dándoles así mayor protección cuando es necesario. Este es el sentido psicológico del bronceado. La gente de piel obscura produce mayor eumelanina y es menos común que sufra quemaduras solares y, por ende, de melanoma, que es una forma potencialmente mortal de cáncer de piel, así como otros problemas de salud relacionados, incluyendo la fotodegradación de ciertas vitaminas como las rivoflaminas, carotenoides, tocoferol, y los fólicos.
Las pecas y los lunares se forman en donde se localiza una mayor concentración de melanina en la piel. Están altamente asociados con la piel pálida.
La melanina ayuda a proteger los ojos de la luz ultravioleta así como de la luz visible de alta frecuencia; la gente de ojos azules se encuentra en mayor riesgo de padecer problemas en los ojos relacionados con la radiación solar. Aun así, las lentes oculares se amarillean con la edad agregando mas protección; sin embargo, estas mismas se vuelven mas rígidas y pierden su orden, afectando a la capacidad de cambiar de forma para enfocar de lejos a cerca, una daño probablemente dado por la unión de vitaminas, causada por la exposición a los rayos UVA.
Un reciente descubrimiento hecho por J.D. Simon sugiere que la melanina podría tener un papel relevante dentro de la fotoprotección. La melanina es capaz de ligar efectivamente los iones de metal a través de sus grupos de carboxilato e hidroxifenólicos, y en muchos casos mucho más eficientemente que la poderosa EDTA. Y Así podría servir para neutralizar iones de metal potencialmente tóxicos, protegiendo así el resto de la célula. Esta hipótesis mantiene el hecho de que la pérdida de neuromelanina en la enfermedad de Parkinson está ligada a un incremento en los niveles de hierro en el cerebro.
[editar] Propiedades físicas y aplicaciones tecnológicas
Espectro de absorción de la melanina
La melanina es un biopolímero y un neuropéptido. Las melaninas son estructuras rígidas de polímeros conductores compuestos de poliacetileno, polipirol, y polianilina «negros» y sus polímeros mezclados. La melanina más simple es el poliacetileno, del cual derivan todos los demás, algunas melaninas fungales son poliacetileno puro.
En 1963, DE Weiss y sus colaboradores, reportaron una alta conductividad eléctrica en la melanina, barniz ionizado, y en el polipirrol oxidado «negro». Lograron una conductividad eléctrica tan alta como 1 Om/cm. Una década después, John McGuiness, y sus colaboradores reportaron una alta conductividad estable en un switch hecho con melanina DOPA. Más adelante, este material emitió un flash de luz —electroluminiscencia— cuando fue activado. La melanina muestra una resistencia negativa, una propiedad clásica en los polímeros electro-activos conductores. Del mismo modo, la melanina es el mejor material absorbente de sonido conocido hasta la fecha, esto debido a la fuerte formación de parejas electrón-fotón. Esto tal vez este relacionado con la presencia de melanina en el oído interno.
Estos descubrimientos estuvieron perdidos hasta el resurgimiento reciente de melaninas usadas en dispositivos, particularmente en displays electroluminicentes. En el año 2000, el premio Nobel de química fue obtenido por tres científicos por el subsecuente (re)descubrimiento y el desarrollo de dichos polímetros conductores orgánicos. Al parecer el Comité del premio Nobel no tenía ninguna evidencia del reporte casi idéntico que Weiss registró en 1977 sobre la alta conductividad pasiva en el polipirrol, ni del las propiedades de alta conductividad de la melanina DOPA y sus semiconductores similares. El dispositivo electrónico orgánico de melanina es exhibido en estos días en el Museo Nacional de la Historia Americana de la Institución Smithsoniana, en su sala Smithsonian Chips que cuenta con una colección de dispositivos electrónicos históricos.
La melanina influencia la actividad neuronal y media la conducción de radiación, luz calor y energía cinética. Así pues, es sujeto de constante interés en la investigación y desarrollo biotecnológico, más notablemente en los electrónicos orgánicos (algunas veces llamados «electrónicos plásticos») y nanotecnología, donde semiconductores son usados para incrementar la conductividad de la melanina. El pirrol y acetileno negros son los semiconductores orgánicos estudiados más frecuentemente.
A pesar de que la melanina sintética (comúnmente referida como BSM, o Black Synthetic Matter, «Materia Sintética Negra») está hecha de 3-6 unidades oligométricas ligadas, referidas como «protomolécula», no existe evidencia alguna de que sea un biopolímero natural (BCM, por Black Cell Matter, «Materia de Celdas Negras»), pero emula su estructura. Sin embargo, no existe razón para creer que la melanina natural no pertenece a la categoría de los poliarenios y de las polienios policatónicos, como el pirrol y el acetileno negro, es necesario repasar todos los datos analíticos biológicos y químicos reunidos hasta la fecha en el estudio de las melaninas naturales (eumelaninas, feomelaninas, y alomelaninas).
En los humanos, la melanina se encuentra en piel, cabello, en el recubrimiento de la retina, en la médula adrenal, en la zona reticular de la glándula adrenal, oído interno, y en la substantia nigra (en latín, literalmente «sustancia negra») y el locus ceruleus, «mancha azul», del cerebro. La melanina es el determinante primario del color de la piel humana.
La melanina dérmica es producida por melanocitos, células derivadas de la cresta neural que se encuentran en la capa basal de la epidermis. Aunque los seres humanos generalmente poseen una concentración similar de melanocitos en su piel, estos expresan en algunos individuos y en algunas razas más frecuentemente el gen productor de melanina, por lo que se confiere una mayor concentración de melanina en la piel. Algunos animales y humanos no tienen o tienen muy poca melanina en sus cuerpos, la cual es una condición conocida como albinismo (leucismo, si la melanina es suficiente como para dar una ligera capa de color).
La melanina es cualquier poliacetileno, polianilina o polipirrol, negro o café, o bien la mezcla de sus copolímeros. La forma más común de melanina orgánica es un polímero, conformado por indolequinina o dehidroxindolina ácido carboxílico, ya sea combinados o en cadena. En contraste, alguna melanina fungal es poliacetileno negro. La melanina existe en el reino vegetal, animal y en el protista, donde sirve de pigmento. La presencia de melanina en los reinos Archaea y Bacteria sigue siendo motivo de debate entre los investigadores del área.
Contenido [ocultar]
1 Melanina en los humanos
2 Apariencia al microscopio
3 La melanina en desórdenes genéticos y enfermedades
4 La melanina y la adaptación humana
5 Propiedades físicas y aplicaciones tecnológicas
6 Notas
[editar] Melanina en los humanos
En los humanos la melanina se encuentra en la piel, el pelo, en el epitelio pigmentado que rodea la retina, la médula espinal y la zona reticular de la glándula suprarrenal; en la estría vascularis del oído interno y en ciertas zonas profundas del núcleo del cerebro, como el locus ceruleus y la substantia nigra. La melanina es determinante en el color de la piel humana.
La melanina dérmica es producida por los melanocitos. Éstos raramente se encuentran en las capas superficiales de la epidermis. Sin embargo, aunque generalmente todos los seres humanos poseen concentraciones similares de melanocitos en su piel, se producen variaciones en algunos individuos y según los diferentes grupos étnicos. En este último caso, la genética interfiere confiriendo una mayor o menor concentración de melanina en la piel. Algunos individuos, tanto en animales como en humanos, carecen de melanina, o bien tienen concentraciones mínimas de ella, lo que produce la condición conocida como albinismo.
Ya que la melanina está compuesta de moléculas pequeñas, existen muchos tipos de melanina con diferentes proporciones y tipos de enlaces entre las moléculas que las componen. Tanto la feomelanina como la eumelanina sí se pueden encontrar en la piel y cabello humanos, pero la eumelanina es la más abundante de las melaninas en los humanos. También es la que más frecuentemente muestra deficiencias en el albinismo.
Se piensa que la melanina es el principal agente protector para numerosas formas de vida en contra de la radiación ultravioleta, pero recientes estudios sugieren que este polímero podría tener distintas funciones para cada organismo. Por ejemplo, la inmunidad innata de los invertebrados frente a los patógenos invasores es influida principalmente por la melanina: a sólo minutos de la infección, el microbio es encapsulado en melanina (mecanización); los radicales libres generados después de la formación de esta cápsula ayudan a su eliminación.
En la melanina es común encontrar en los polímeros numerosos enlaces cruzados: 5,6-dihidroxyndol (DHI) y 5,6-dihidroxyndol-2 ácido carboxílico (DHICA); esto ha sido descubierto en recientes investigaciones dentro de las propiedades eléctricas de la eumelanina. Sin embargo, esto ha indicado que tal vez existe otro mecanismo conformado por oligómeros básicos que se adhieren unos a otros.
La estructura molecular de la melanina se encuentra constantemente en estudio.
La eumelanina se encuentra en la piel y el cabello y su concentración da la coloración al cabello gris, negro, amarillo, y café. En los humanos es abundante en la gente con piel oscura. Existen dos tipos de eumelanina que se distinguen el uno del otro por diferentes enlaces químicos. Estos son la eumelanina café y la eumelanina negra. Las pequeñas concentraciones de eumelanina negra en ausencia de otros pigmentos produce el color gris. Una pequeña concentración de eumelanina café en ausencia de otros pigmentos produce el amarillo (rubio).
La feomelanina se encuentra en la piel y el cabello, y es más abundante en humanos de piel no muy gruesa. La feomelanina produce una tonalidad rosa a roja y se encuentra en grandes cantidades en el cabello rojo. La feomelanina se encuentra particularmente en los labios, pezones, glande y vagina. La feomelanina puede convertirse en un factor cancerígeno si es expuesta a los rayos ultravioletas del sol. Químicamente, la feomelanina difiere de la eumelanina, ya que en la estructura de su oligómero incorpora el aminoácido L-cisteina, así como unidades de DHI y DHICA.
La neuromelanina es el pigmento oscuro presente en las neuronas que recubren cuatro núcleos del cerebro: la subtantia nigra (en latín «substancia negra»), la pars compacta, parte del locus cereleus (o «punto azul»), el núcleo dorsal motor del nervio vago (nervio craneal X) y la parte media del núcleo del puente de Varolio. Ambos, la sustantia negra y el locus ceruleus, pueden ser fácilmente identificados en el momento de una autopsia debido a su pigmentación oscura; en los humanos este núcleo no se encuentra pigmentado al momento de su nacimiento, el pigmento aparece después de la madurez. Aunque la función de la neuromelanina en el cerebro sigue siendo desconocida, puede que sea el resultado de las monoamidas contenidas en los neurotransmisores, cuya única fuente se encuentra en las neuronas. La pérdida de color en el núcleo del cerebro es observada en ciertas enfermedades neurodegenerativas.
[editar] Apariencia al microscopio
Su color es negro, no refráctil, granular, teniendo los gránulos un diámetro aproximado de menos de 800 nanómetros. Esta característica es lo que diferencia a la melanina de otros pigmentos contenidos en la sangre, que se encuentran en trozos más grandes y son refráctiles, en un rango de color del verde al amarillo así como el café rojizo. En lesiones altamente pigmentadas, se pueden encontrar agregado de melanina que pueden obscurecer el detalle histológico. Una solución de permanganato de potasio es un efectivo agente decolorante de la melanina.
[editar] La melanina en desórdenes genéticos y enfermedades
La deficiencia de melanina ha sido relacionada con numerosas anomalías genéticas y enfermedades. Existen diez tipos diferentes de albinismo oculocutáneo, que es principalmente un desorden recesivo autosomático. Ciertas etnias tienen mayor número de incidencias, en sus diferentes formas; por ejemplo, la más común, es el llamado albinismo oculocutáneo del Tipo 2 (OCA2); éste es común especialmente dentro de personas descendientes directos de África. Es un desorden recesivo y autosomático caracterizado por una reducción o ausencia congénita de melanina en la piel, pelo y ojos. La frecuencia estimada del OCA2 entre los afroamericanos es de 1 cada 10.000, lo que contrasta en frecuencia con 1 cada 36.000 entre americanos blancos. En algunas naciones africanas la frecuencia del padecimiento es aún mayor, yendo de 1 cada 2.000 a 1 cada 5.000. Otra forma de albinismo, el albinismo oculocutáneo amarillo, aparece prevalentemente entre los amish (cristianos bautistas) de ancestros suizos y alemanes. La gente con esta variante de este desorden comúnmente tiene piel y cabello blanco al nacer, pero rápidamente generan pigmento durante su infancia.
El albinismo ocular afecta no solo la pigmentación del ojo, sino también su agudeza. Los test de vista realizados a albinos dan resultados pobres dentro de un rango dentro de 20/60 a 20/400. Existen dos formas de albinismo con una recurrencia aproximada de 1 cada 2.700, directamente asociadas con las muertes a causa de melanomas.
Así también la mortalidad entre pacientes que padecen el síndrome de Hermansky-Pudlak y Chediak-Higashi ha ido en aumento. Los pacientes con el síndrome de Hermansky-Pudlak presentan una predisposición al sangrado (debida a una falla en las plaquetas) así como también fibrosis pulmonar, desorden inflamatorio pulmonar, cardiomiopatía y deficiencia renal. Pacientes con el síndrome de Chediak-Higashi son susceptibles a infecciones y pueden desarrollar el mal lymphofollicular. El rol que la deficiencia de melanina juega en estas enfermedades permanece todavía en estudio.
La conexión entre el albinismo y la sordera ha sido siempre conocida, pero poco comprendida, por más de un siglo y medio. En 1859 en el Tratado del origen de las especies, escrito por Charles Darwin, se apunta que «los gatos blancos de ojos azules generalmente son sordos». En los humanos, la hipopigmentación y la sordera coinciden en el extraño Síndrome de Waardenburg, predominantemente observado entre los indios hopi. La incidencia de albinismo en los indios hopi ha sido estimada en 1 por cada 200 individuos. Curiosamente, patrones similares de albinismo y sordera han sido encontrados en otros mamíferos, incluyendo perros y roedores. Sin embargo, la falta de melanina por sí misma no parece ser la responsable de la sordera asociada con la hipopigmentación, ya que la mayoría de los individuos que carecen de las enzimas requeridas para sintetizar la melanina no presentan ninguna deficiencia auditiva. Es en cambio la ausencia de melanocitos en la stria vascularis del oído interno, que resulta en deficiencia coclear, el origen del problema; sin embargo, la razón aún permanece desconocida, aunque se baraja la posibilidad de que la melanina posea una función protectora (podría ser, incluso, el mejor material absorbente de sonido hasta ahora conocido). A la vez, la melanina podría afectar el desarrollo, como sugería Darwin.
En el mal de Parkinson, una enfermedad que afecta el funcionamiento neuromotor, existe una disminución de neuromelanina en la subtantia nigra como consecuencia de una disminución de neuronas dopaminergicas, lo que resulta en una menor síntesis de dopamina. Aunque no se ha encontrado una relación entre la raza y los niveles de neuromelanina en la sustantia nigra, una mayor incidencia de casos en la población blanca en relación a la negra «sugiere que la melanina cutánea podría de alguna manera servir de protección a la neuromelanina en la substantia nigra de toxinas externas»[cita requerida].
Aunado a la deficiencia de melanina, el peso molecular del polímetro melanina podría disminuir a causa de varios factores como el estrés oxidativo (por exposición a la luz), resultando en una perturbación asociada con las proteínas primarias de la melanina, cambios en el pH o bien en concentraciones de iones de metal. Un descenso del peso molecular en el grado de polimerización de la melanina ocular, se cree que convierte el polímetro, normalmente anti-oxidante, en un oxidante. En este estado pro-oxidante, la melanina pareciera estar envuelta en la causa y la progresión de la degeneración macular y el melanoma.
[editar] La melanina y la adaptación humana
Los melanocitos se encargan de insertar gránulos de melanina en los vecículos celulares especializados, llamados melanosomas. Así después estos son transportados dentro de otras células de la piel localizadas en la epidermis. Los melanosomas en cada recipiente celular se acumulan encima del núcleo de la célula, donde protegen el ADN nuclear de cualquier mutación causada por la ionización o radiación que provocan los rayos ultravioleta del Sol. La gente donde sus ancestros vivieron por largos periodos en regiones cercanas al ecuador generalmente tienen cantidades mayores de eumelanina en su piel. Esto hace que su piel se vea café o bien negra, y los protege de largos periodos de exposición solar, lo que frecuentemente resulta en melanomas en gente con tonos de piel más claros. La piel oscura también tiende a permanecer más flexible y solo muestra unas cuantas líneas de expresión con el paso del tiempo. Como resultado, las caras de la gente de piel obscura tienden a lucir jóvenes por un mayor tiempo que las de gente de piel clara.
En los humanos, la exposición a la luz solar estimula al hígado a que produzca vitamina D. Esto es por que los altos niveles de melanina cutánea actúan como un protector solar natural, la piel oscura puede tener riesgos de deficiencia de vitamina D.
En Escocia, que se localiza en la latitud Norte, los descendientes de los britones tienen piel blanca. Cuando su piel es expuesta brevemente al sol, el escaso contenido de melanina que su cuerpo produce es incapaz de protegerla contra la luz solar. Por lo tanto, su cuerpo produce vitamina D para protegerlos. La vitamina D es encontrada en cantidad en el aceite de pescado, y es necesaria para prevenir el raquitismo, una enfermedad causada por falta de calcio.
En contraste, en África, que está cerca del ecuador, los humanos requieren exposiciones prolongadas al Sol para que este penetre en su piel y así poder producir vitamina D. Esto es completamente normal. Sin embargo, cuando esclavos negros empezaron a ser llevados a Inglaterra durante la Revolución industrial, ellos fueron los primeros en mostrar síntomas de raquitismo, crecimiento retardado, piernas arqueadas y fracturas, a causa de la falta de luz solar.
Afortunadamente, en 1930 la vitamina D fue descubierta y así se pudo dispensar como un suplemento a su dieta. En estos días alimentos como la leche o el pan están fortificados con vitamina D.
Estudios recientes arrojan que toda la humanidad se originó en África. Es más probable que los primeros pobladores hayan contado con grandes cantidades de melanocitos produciendo eumelanina. Acorde a esto, la piel obscura (como la muestra la gente originaria de África). Alguna de esta gente migró y se estableció en otras zonas de Asia y Europa, la presión selectiva por la producción de eumelanina disminuyó en climas donde la radiación del sol era ligeramente menos intensa, estas variaciones en los genes inició que la producción de melanina comenzara a desaparecer en la población, resultando en cabello y piel más claras sobre todo en las latitudes más altas. No se sabe si estos cambios fueron generados por selección positiva o bien por cambios genéticos, o bien tal vez por el requerimiento de la vitamina D. Las dos variantes genéticas asociadas con la piel pálida no parecen haber pasado por selección positiva.
Del mismo modo que la gente que migró hacia el norte, los que tienen piel clara y migraron al sur se aclimataron a una radiación solar más fuerte. La piel en mayoría de la gente se obscurece al ser expuesta a luz UV, dándoles así mayor protección cuando es necesario. Este es el sentido psicológico del bronceado. La gente de piel obscura produce mayor eumelanina y es menos común que sufra quemaduras solares y, por ende, de melanoma, que es una forma potencialmente mortal de cáncer de piel, así como otros problemas de salud relacionados, incluyendo la fotodegradación de ciertas vitaminas como las rivoflaminas, carotenoides, tocoferol, y los fólicos.
Las pecas y los lunares se forman en donde se localiza una mayor concentración de melanina en la piel. Están altamente asociados con la piel pálida.
La melanina ayuda a proteger los ojos de la luz ultravioleta así como de la luz visible de alta frecuencia; la gente de ojos azules se encuentra en mayor riesgo de padecer problemas en los ojos relacionados con la radiación solar. Aun así, las lentes oculares se amarillean con la edad agregando mas protección; sin embargo, estas mismas se vuelven mas rígidas y pierden su orden, afectando a la capacidad de cambiar de forma para enfocar de lejos a cerca, una daño probablemente dado por la unión de vitaminas, causada por la exposición a los rayos UVA.
Un reciente descubrimiento hecho por J.D. Simon sugiere que la melanina podría tener un papel relevante dentro de la fotoprotección. La melanina es capaz de ligar efectivamente los iones de metal a través de sus grupos de carboxilato e hidroxifenólicos, y en muchos casos mucho más eficientemente que la poderosa EDTA. Y Así podría servir para neutralizar iones de metal potencialmente tóxicos, protegiendo así el resto de la célula. Esta hipótesis mantiene el hecho de que la pérdida de neuromelanina en la enfermedad de Parkinson está ligada a un incremento en los niveles de hierro en el cerebro.
[editar] Propiedades físicas y aplicaciones tecnológicas
Espectro de absorción de la melanina
La melanina es un biopolímero y un neuropéptido. Las melaninas son estructuras rígidas de polímeros conductores compuestos de poliacetileno, polipirol, y polianilina «negros» y sus polímeros mezclados. La melanina más simple es el poliacetileno, del cual derivan todos los demás, algunas melaninas fungales son poliacetileno puro.
En 1963, DE Weiss y sus colaboradores, reportaron una alta conductividad eléctrica en la melanina, barniz ionizado, y en el polipirrol oxidado «negro». Lograron una conductividad eléctrica tan alta como 1 Om/cm. Una década después, John McGuiness, y sus colaboradores reportaron una alta conductividad estable en un switch hecho con melanina DOPA. Más adelante, este material emitió un flash de luz —electroluminiscencia— cuando fue activado. La melanina muestra una resistencia negativa, una propiedad clásica en los polímeros electro-activos conductores. Del mismo modo, la melanina es el mejor material absorbente de sonido conocido hasta la fecha, esto debido a la fuerte formación de parejas electrón-fotón. Esto tal vez este relacionado con la presencia de melanina en el oído interno.
Estos descubrimientos estuvieron perdidos hasta el resurgimiento reciente de melaninas usadas en dispositivos, particularmente en displays electroluminicentes. En el año 2000, el premio Nobel de química fue obtenido por tres científicos por el subsecuente (re)descubrimiento y el desarrollo de dichos polímetros conductores orgánicos. Al parecer el Comité del premio Nobel no tenía ninguna evidencia del reporte casi idéntico que Weiss registró en 1977 sobre la alta conductividad pasiva en el polipirrol, ni del las propiedades de alta conductividad de la melanina DOPA y sus semiconductores similares. El dispositivo electrónico orgánico de melanina es exhibido en estos días en el Museo Nacional de la Historia Americana de la Institución Smithsoniana, en su sala Smithsonian Chips que cuenta con una colección de dispositivos electrónicos históricos.
La melanina influencia la actividad neuronal y media la conducción de radiación, luz calor y energía cinética. Así pues, es sujeto de constante interés en la investigación y desarrollo biotecnológico, más notablemente en los electrónicos orgánicos (algunas veces llamados «electrónicos plásticos») y nanotecnología, donde semiconductores son usados para incrementar la conductividad de la melanina. El pirrol y acetileno negros son los semiconductores orgánicos estudiados más frecuentemente.
A pesar de que la melanina sintética (comúnmente referida como BSM, o Black Synthetic Matter, «Materia Sintética Negra») está hecha de 3-6 unidades oligométricas ligadas, referidas como «protomolécula», no existe evidencia alguna de que sea un biopolímero natural (BCM, por Black Cell Matter, «Materia de Celdas Negras»), pero emula su estructura. Sin embargo, no existe razón para creer que la melanina natural no pertenece a la categoría de los poliarenios y de las polienios policatónicos, como el pirrol y el acetileno negro, es necesario repasar todos los datos analíticos biológicos y químicos reunidos hasta la fecha en el estudio de las melaninas naturales (eumelaninas, feomelaninas, y alomelaninas).
PARTES DEL CEREBRO




EL CEREBRO:
es la parte más fascinante del sistema nervioso. Como contiene más de 90 por ciento de neuronas del cuerpo, es el asiento de la conciencia y de la razón: el lugar donde se concentra el aprendizaje, y las emociones. Es la parte de nosotros que nos dice que hacer y si esa decisión es correcta o equivocada. También puede imaginar como serian las cosas si hubiéramos actuado de otra manera.
El ROMBENCEFALO: se encuentra aun en los vertebrados más primitivos, se cree que fue la primera parte del cerebro que evolucionó.
MEDULA OBLONGADA (BULBO RAQUÍDEO): es la parte del rombencefalo mas cercana a la medula espinal controla los procesos de respiración, el ritmo cardiaco y la presión sanguínea.
CÉREBELO: esta encima de la medula que conecta la parte superior del cerebro con la sección del rombencefalo llamada cerebelo. Las sustancias que se producen en el puente ayudan a mantener nuestro ciclo de sueño y vigilia.
Gobierna ciertos reflejos particular mente con los que tienen que ver con el equilibrio, y coordina las acciones corporales que aseguran que los movimientos se combinen en secuencia apropiadas. Los daños al cerebelo provocan serios problemas de movimiento, como convulsiones, perdida de equilibrio y falta de coordinación.
TALLO CEREBRAL: se encuentra en la parte alta del cerebelo y se amplia para formar el MESENCÉFALO. Como su nombre lo indica, el mesencéfalo se encuentra en la mitad del cerebro es particularmente importante para la audición y la visión. También es una de las partes de donde el cerebro registra el dolor.
TALAMO: Este transmite y reduce mensajes de los receptores sensoriales (excepto los del olfato) de todo el cuerpo.
HIPOTALAMO: Se encuentra en la parte baja de tálamo. Esta parte del prosencefalo ejerce influencia sobre varios tipos de motivación. Partes del hipotálamo controlan la alimentación, la ingestión del agua, la conducta sexual, el sueño, y el control de la temperatura. El hipotálamo también participa directamente en conductas emocionales como la ira, el terror, el placer. Además el hipotálamo desempeña un papel fundamental en momentos de estrés, pues coordina e integra el sistema nervioso.
Para acomodarse al cráneo, los hemisferios cerebrales desarrollaron un intrincado patrón de pliegues (crestas y valles), CIRCUNVOLUCIONES, y forman un patrón único en el cerebro de cada persona, como por ejemplo, la huella digital.
AREA DE ASOCIACIÓN: La mayoría de los expertos consideran que la información que proviene de diversas partes de la corteza se integra en las areas de asociación, y que estas areas son los sitios de procesos mentales como el aprendizaje, el conocimiento, el recuerdo y la compresión, así el uso del lenguaje.
EL LÓBULO OCCIPITAL:ubicado en la parte posterior más alejada de los hemisferios cerebrales, recibe y procesa información visual. Es precisamente el lóbulo occipital en el que experimentamos las formas, el color ye le movimiento del ambiente. Las lesiones del lóbulo occipital pueden producir ceguera, aun cuando los ojos y el cerebro y sus conexiones estén en perfecto estado.
EL LÓBULO TEMPORAL:localizado frente al lóbulo occipital, aproximadamente detrás de cada sien, desempeña un papel importante en tareas visuales complejas como el reconocimiento de caras. Es el "centro primario del olfato" del cerebro. También recibe y procesa información de los oídos contribuye al balance y el equilibrio, y regula emociones y motivaciones como la ansiedad, el placer y la ira.
EL LÓBULO PARIETAL: se asienta en la parte superior de los lóbulos temporal y occipital y ocupa la mitad posterior y superior de cada hemisferio. Este lóbulo recibe información sensorial de todas las partes del cuerpo: de los receptores sensoriales de la piel, los músculos, y las articulaciones. Los mensajes de estos receptores sensoriales se registran en las llamdas AREAS DE PROYECCIÓN SENSORIAL . Al parecer, el lóbulo parietal contribuye a habilidades espaciales, como la habilidad para leer un mapa ó para indicar a alguien como llegar a algún lugar
EL HEMISFERIO CEREBRAL IZQUIERDOrecibe información solo del lado derecho del cuerpo.
pro el contrario, EL HEMISFERIO CEREBRAL DERECHOsolo recibe información del lado izquierdo del campo visual y del lado izquierdo del cuerpo.
en las mayorías de las personas, EL HEMISFERIO CEREBRAL IZQUIERDO domina en tareas verbales como identificar palabras orales y escritas, y el habla
EL HEMISFERIO DERECHO sobresale en tareas visuales y espaciales, imaginaria no verbal (como imágenesvisuales, musica y ruidos del medio), reconocimiento de rostro y percepción y expresion de las emociones
Una importante línea de investigación sugiere que los lóbulos frontales izquierdo y derecho posiblemente actúen de manera distinta en la reactividad emocional y en el temperamento.
Que las personas cuyo LÓBULO FRONTAL IZQUIERDO es más activo que el derecho, tienden a ser más alegre, sociables, emotivas y seguras de sí; también reponden de manera más positiva a lo que les rodea, disfrutan de otras personas y situaciones novedosas y se perturban menos con situaciones desagradables. En contraste, bajo las situaciones anteriores, las personas con mayor actividad en el LÓBULO FRONTAL DERECHO se sienten amenazadas y se estresan, asustan e incomodan; no sorprende que tiendan a opacarse en los encuentros con otras personas y situaciones novedosas. También tienden a ser más suspicaces y deprimidos que las personas con actividad del LÓBULO FRONTALIZQUIERDO predominante
MEDULA ESPINAL:Es el complejo cable de neuronas que conecta el cerebro con la mayor parte del cuerpo, controla la mayor parte de los músculos y partes vegetativas, es decir que sin la medula espinal estaríamos limitados
EL SISTEMA NERVIOSO SOMÁTICO:Se compone de todas las neuronas aferentes o sensoriales que transportan la informacion al sitema nervioso central. Todas las cosas que podemos sentir (imágenes, sonidos, olores, temperatura, presión, etc.)
EL SISTEMA NERVIOSO CENTRAL: obviamente el sistema nervioso central es necesario en funciones corporales como la respiración y la seguridad de un flujo sanguíneo apropiado. Pero también es importante en la experimentación de varias emociones: un hecho que lo que hace especial interés para los psicólogos.
Las fibras nerviosas de la DIVISIÓN SIMPATICAestán más ocupadas cuando se encuentra asustado o enojado. Transportan mensajes que indican al cuerpo que se prepare para una emergencia y para actuar rápida o enérgicamente. En respuesta a los mensajes de la sección PARASIMPATICA, su corazón late con violencia, respira más rápido, sus pupilas se dilatan y su digestión se detiene.
LA DIVISIÓN PARASIMPÁTICA: dice "esta bien, todo esta bajo control, regresa ala normalidad". Entonces, el corazón vuelve a latir a su ritmo normal, los músculos estomacales se relajan, la digestión se inicia de nuevo, la respiración se hace lenta y las pupilas se empequeñecen.
EL SISTEMA INDOCRINO
Como se ha visto el sistema endocrino regula las funciones del cuerpo humano. A continuación se presentara un cuadro sinóptico del nombre de cada glándula las hormonas que producen y sus funciones.
CUADRO SINOPTICO
Cuadro no.1
NOMBRE DE LA GLANDULA
LOCALIZACIÓN
HORMONAS
FUNCION
LAS GLANDULAS ENDOCRINAS
ESTA EN EL SISTEMA ENDOCRINO
-HORMONAS
Ayudan a regular las actividades corporales
LA GLANDULA TIROIDE
ESTA LOCALIZADO JUSTO DEBAJO DE LA LARINGE, O CAMARA SONORA
-TIROXINA
Que regula la tasa de metabolismo corporal; es decir, determina qué tan rápido o tan lento se transformaran los alimentosque ingerimos en la energía que necesitamos para funcionar normalmente.
LAS GLANDULAS PARATIROIDES
ESTAN ENCLAVADAS EN LA GLANDULA TIROIDE
-PARATHORMONAS
Controla y equilibra los niveles de calcio y fosfato en los fluidos tisulares y sanguíneos.
LA GLANDULAS PINEAL
ESTA UBICADA APROXIMADAMENTE AL CENTRO DEL CEREBRO
--MELATONINA
Regula los niveles de actividad en el curso del día
NOMBRE DE LA GLANDULA
LOCALIZACIÓN
HORMONAS
FUNCIÓN
EL PÁNCREAS
YACE EN UNA CURVA ENTRE EL ESTOMAGO Y EL INTESTINO DELGADO
-INSULINA
-GLUCAGÓN
-Controla los niveles de azúcar en la sangre.
-Trabaja conjuntamente con la insulina pero este regula los niveles de almidón en la sangre
LA HIPOFISIS
ESTA SE LOCALIZA EN LA PARTE BAJA DEL CEREBRO Y ESTA CONECTADA CON EL HIPOTALAMO.
Esta se divide en dos:
-HIPOFISIS POSTERIOR
-HIPOFISIS ANTERIOR
(EN LOS SIGTES CUADRO SE EXPLICARAN CON MAS DETALLES)
LA HIPOFISIS POSTERIOR
ESTA LOCALIZADA EN LA PARTE POSTERIOR DE LA HIPOFISIS, ES ENCONTRADA POR EL SISTEMA NERVIOSO.
-VASOPRESINA
-OXITOCINA
Provoca que la presión sanguínea se eleve y regula la cantidad de agua en las células corporales.
Provoca, durante el alumbramiento, las contracciones del útero y que las glándulas mamarias comiencen a producir leche.
LA HIPOFISIS ANTERIOR
ESTA LOCALIZADA AL FRENTE AL FRENTE DE LA GLANDULA PITUITARIA.
Produce varias hormonas:
-ESTROGENOS
-ANDROGENO
-la característica masculina / femenina.
Produce las características masculinas.
Cuadro no.2
Cuadro no.3
NOMBRE DE LA GLANDULA
LOCALIZACION
HORMONAS
FUNCION
LAS GONADAS
LOS TESTÍCULOS (HOMBRES)
LOS OVARIOS
(MUJERES)
-ESTROGENOS
-ANDROGENO
-la característica masculina/ femenina
-Produce las características masculinas.
GLANDULAS ADRENALES
ESTAN LOCALIZADAS EN LA PARTE DE ARRIBA DE LOS RIÑONES.
La glándula se divide en dos partes que estas a su vez secretan hormonas dif.
MEDULA ADRENAL
-CORTEZA ADRENAL
Estas 2 partes de las glándulas adrenales producen hormonas que ayudan a reaccionar contra el estrés.
sábado, 25 de septiembre de 2010
amenorrea y cuerpo amarillo & http://twitter.com/nirilu





Se define la amenorrea como la ausencia de la menstruación por un período de tiempo mayor a los 90 días. Puede ser normal (fisiológica) o ser indicativo de enfermedad (patológica).
Clasificación
Según el periodo de instauración y su fisiopatología se clasifican en tres grupos.
Amenorreas fisiológicas.
Amenorreas primarias.
Amenorreas secundarias.
Amenorreas fisiológicas
La falta de menstruación es fisiológica:
Antes de la pubertad: la menarquia (primera menstruación) suele tener lugar entre los 10 y 14 años.
En el embarazo: la amenorrea siempre está presente en el embarazo. Por ello, en una mujer joven, hasta entonces bien menstruada, con amenorrea de pocos meses y que mantiene relaciones sexuales sin practicar la anticoncepción debe considerarse el embarazo como posible causa etiológica.
En la lactancia: la amenorrea que se produce durante la lactancia es de origen hipotálamo-hipofisario y es de duración variable. El endometrio no crece ni se desarrolla debido a una disminución en la producción de estrógenos y progesterona. Esto se debe a que junto a la liberación de prolactina hay una disminución de la liberación de gonadotropinas no se produce la maduración de los folículos ováricos.
En la menopausia: se inicia entre los 45 y 55 años. Se debe a que el ovario pierde funcionalidad. Comienza a darse cuando la secreción hormonal deja de ser rítmica.
De entre las amenorreas fisiológicas sólo la debida a la menopausia, debido a posibles complicaciones y síntomas pueden hacer disminuir la calidad de vida del paciente. El resto han de tenerse siempre en cuenta en el diagnóstico diferencial.
La amenorrea en el periodo lactante podría ser patológica si se prolonga una vez terminada la lactancia. En este caso se requerirán estudios de la función del eje hipotálamo-hipofisario.
Amenorreas primarias
Se considera amenorrea primaria a todos los casos en que la menarquia no haya tenido lugar antes de los 16 años (el 97% de las mujeres tienen la menarquia antes de los 15 años y medio) o antes de los 14 años si no tiene caracteres sexuales secundarios .La causa más frecuente de amenorrea primaria es la disgenesia gonadal (defectuosa formación de los ovarios).
La amenorrea primaria se presenta cuando hay una alteración en el funcionamiento normal de los ovarios y se manifiesta por retraso en la menarquia, o sea en la primera menstruación, así como en la aparición de los caracteres sexuales secundarios, que son el brote del vello púbico y en axilas, desarrollo de las mamas o pechos y falta de definición en la estructura corporal femenina, como cintura, caderas.
Esto se origina por la falta de producción de hormonas como la progesterona, estrógenos, andrógenos y corticoides o por la presencia de quistes en ovarios. También puede ser ocasionada por el desarrollo anormal del útero y la vagina o por la presencia de un himen no perforado y muy cerrado, que dificulte la eliminación del flujo sanguíneo.
Amenorreas secundarias
La amenorrea secundaria, aparece en una mujer que presentaba periodos menstruales normales y de repente se ven suspendidos, sin que la causa sea un embarazo. Las causas más comunes son las psicológicas y con frecuencia se asocian a la anorexia nerviosa, a la falta de esta.
Etiología
El origen de la amenorrea es muy diverso. Cualquier alteración en los órganos que regulan la menstruación (Sistema nervioso central, hipotálamo, hipófisis, ovarios, útero) puede conducir a la ausencia de regla.
Anomalías genéticas de los genitales (Amenorreas primarias)
Explican principalmente las amenorreas primarias. Se pueden distinguir:
Himen imperforado
Que el himen permanezca imperforado es poco frecuente. Pese a ello, los genitales internos mantienen la normalidad. Hay hematocolpos (retención de la menstruación en la vagina) que si no se trata puede evolucionar a hematómetra (retención también en útero). Mediante el tacto rectoabdominal, se delimita una masa que se corresponde con la sangre acumulada en vagina y útero. El himen puede tener un tono azulado, además la mujer refiere dolores mensuales (coincidentes con la descamación de la menstruación).
Agenesia de vagina
Agenesia de vagina en Síndrome de Rokitansky-Küster-Hauser.La agenesia de vagina puede ser total o parcial. Cuando se asocia a un útero rudimentario constituye el Síndrome de Rokitansky-Küster-Hauser, que se caracteriza por:
Caracteres sexuales femeninos secundarios normales.
Cariotipo 46 XX (normal).
Agenesia total o parcial de vagina.
Útero rudimentario no canalizado.
Malformaciones renales y esqueléticas frecuentes.
Disgenesia gonadal
Se puede distinguir entre la disgenesia gonadal (defectuosa formación de los ovarios con ausencia de folículos ováricos) originada por:
Síndrome de Turner, que cursa con enanismo e infantilismo sexual además de malformaciones extragenitales,
El cariotipo puede ser 45 X0, 46 XX o mosaicos.
Ausencia de células germinales en las gónadas.
Genitales externos femeninos pero infantiles.
Genitales internos femeninos e hipoplásicos.
Las gonadotrofinas aparecen elevadas.
Síndrome de Swyer, disgenesia gonadal pura, en la que no hay ni malformaciones ni enanismo, se produce por la deleción del brazo corto del cromosoma Y, incluyendo al gen SRY (o mutaciones puntuales en el mismo).
El cariotipo es 46 XY, el cromosoma Y no se expresa.
Fenotipo femenino.
Hipoplasia gonadal sin células germinales.
Son frecuentes los cánceres de ovario (30%) el más frecuente es el gonadoblastoma.
Pseudohermafroditismo masculino
En el pseudohermafroditismo masculino el cariotipo es 46 XY (masculino).El pseudohermafrodistismo masculino, Feminización Testicular o Síndrome de Morris,[1] Se caracteriza por:
Cariotipo 46 XY (masculino).
Caracteres sexuales femeninos secundarios normales. Las mamas están bien desarrolladas pero no existe vello en axilas y pubis.
La vagina es ciega. No se continua con el útero pues este no existe habitualmente.
Las gónadas son testículos de histología normal aunque suelen ser intraabdominales.
Los niveles de testosterona son similares a los del hombre, pero hay un deficit en los receptores intranucleares androgénicos, lo que impide la actuación de los andrógenos.
Pseudohermafroditismo femenino
Pseudohermafroditismo femenino, Hiperplasia suprarrenal congénita o síndrome adrenogenital . No es una verdadera amenorrea por se cariotipo masculino. En él hay un déficit congénito de la enzima 17 y/o 21-hidroxilasa en la glándula suprarrenal que desencadena un fallo en la síntesis de cortisol. El defecto de cortisona hace que aumente la secreción de ACTH, que al estimular la corteza hace que se produzcan grandes cantidades de andrógenos. Son característicos del cuadro los siguientes datos:
Cariotipo 46 XX (femenino).
Fenotipo de aspecto masculino.
Genitales externos virilizados con clítoris hipertrofiado.
Vagina normal con presencia de útero y anejos.
Existen niveles elevados de 17-cetoesteroides, mientras que las gonadotrofinas están bajas.
Amenorreas Secundarias
Amenorreas de origen uterino
Aparato reproductor femenino, vista frontal.La destrucción irreversible del endometrio origina amenorrea secundaria. La destrucción del endometrio puede haberse producido por diversos motivos; por radiación, infecciones, cauterizaciones o legrados mal realizados.
El Síndrome de Asherman, la formación de adherencias o sinequias entre las paredes uterinas, puede originarse como resultado de estos procesos destructivos (legrado).
Otra posibilidad, además de la destrucción del endometrio es la obliteración total o parcial del cuello uterino. La estenosis y posterior obliteración del endocérvix puede deberse a la conización, la amputación o las cauterizaciones del cuello uterino.
Amenorreas de origen ovárico
Insuficiencia ovárica primaria
Su principal característica, y la que mejor diferencia a la insuficiencia ovárica primaria de la secundaria es la elevación de las gonadotrofinas (bajas en las secundarias).
En este cuadro la regla aparece para, después de un periodo variable, ir desapareciendo, dando una oligomenorrea que más tarde termina en amenorrea. Hay un déficit de estrógenos y un aumento de gonadotrofinas. A todo esto acompañan los síntomas propios de la menopausia.
Debido a esto, no son extrañas las referencias al cuadro como menopausia precoz o fallo ovárico prematuro. Se comienza a hablar de menopausia precoz cuando esta se da antes de los 35-40 años (no existe un consenso claro).
Si la pérdida fuera muy rápida pueden llegar a originar amenorreas primarias e incluso déficit en el desarrollo de lo caracteres sexuales secundarios.
La etiología de la insuficiencia ovárica primaria es desconocida. Se clasifica según exista o no dotación folicular.
Insuficiencia ovárica precoz con dotación folicular
1.Ovario; 2.Folículo terciario; 3.Ligamento propio del ovario; 4.Trompa de Falopio; 5.Arteria y vena ováricas.En este caso, los ovarios contienen muchos folículos primordiales, esto hace que algunos médicos lo consideren una falsa menopausia precoz. Los niveles de gonadotrofinas están elevados. Comprende a:
Síndrome de Savage: El Síndrome de Savage o Síndrome de resistencia ovárica a las gonadotrofinas se caracteriza por la existencia de folículos primordiales, con ausencia de folículos en desarrollo, sin que exista, en la mayoría de los casos, signos que indiquen enfermedad autoinmune.
Los folículos no son sensibles a las gonadotrofinas, ni endógenas (por ello aparecen elevadas) ni exógenas.
Ooforitis autoinmune: En la ooforitis autoinmune la insuficiencia ovárica se debe a la existencia de anticuerpos circulantes contra células de la granulosa, antiovocitos o anticélulas tecales.
Se observan folículos en desarrollo, cuerpos lúteos y atrésicos rodeados de infiltrado linfocitario y células plasmáticas.
Aunque en un 20% de casos se detectan anticuerpos antiováricos, sólo en el 3% se asocian a un síndrome pluriglandular.[2] Las enfermedades autoinmunes que más frecuentemente se asocian a la oofaritis autoinmune son: tiroiditis de Hashimoto, enfermedad de Graves, enfermedad de Addison, hipoparatiroidismo, miastenia gravis, diabetes mellitus, lupus eritematoso, púrpura trombocitoénica idiopática, anemia perniciosa y anemia hemolítica entre otras.
Insuficiencia ovárica precoz sin dotación folicular
Puede deberse a múltiples razones; alteraciones cromosómicas,[3] yatrogenia, infecciones, alteraciones metabólicas, alteraciones familiares o idiopáticas.
Acelerador lineal usado en radioterapia. La radioterapia puede causar menopausia precoz.1. Alteraciones cromosómicas: la normalidad del cromosoma X es fundamental para el correcto desarrollo y maduración de las células germinales. Por ello, cualquier alteración, numérica o estructural, de este cromosoma alterará también la dotación folicular. Algunas alteraciones cromosómicas asociadas a la menopausia precoz son:
Cariotipo 45 X: Suele producir amenorrea primaria, aunque también ha habido casos de menopausia precoz.
Mosaicos: Sobre todo 45 X / 46 XX.
Disgenesia gonadal pura.
Cariotipo 47 XXX.
Deleción del cromosoma X.
Cromosoma X en anillo.
2. Yatrogenia: En ocasiones la menopausia precoz puede ser el resultado de algún acto médico:
Ovariectomía bilateral.
Radioterapia.
Quimioterapia.
Tanto en la quimioterapia como en la radioterapia si la dosis no ha sido excesivamente alta la menopausia precoz puede ser transitoria.
3. Infecciones: Infecciones como la parotiditis al afectar al los ovarios podría inducir la menopausia precoz.
4. Alteraciones metabólicas: En la galactosemia la galactosa o alguno de sus metabolitos podría dañar el ovario o alterar las gonadotrofinas.
5. Alteraciones familiares: Existen familias propensas a la menopausia precoz sin que se haya detectado en sus cariotipos alteración alguna.
6. Idiopáticas: Son aquellos cuadros de menopausia precoz que actualmente debido a la limitación los medios no se puede detectar el origen de la patología.
Tumores de ovario
Algunos tumores producen hormonas androgénicas, que pueden dar lugar a la instauración de una amenorrea secundaria; son el androblastoma, tumores de células lipoideas y tumores con estroma funcionante. También existen casos de amenorrea inducida por tumores de la granulosa y de la teca, pero es infrecuente.
Síndrome del ovario poliquístico
En el síndrome del ovario poliquístico o síndrome de Stein-Leventhal también se da amenorrea, aunque se desconoce si el origen de la misma es ovárico o central (hipotálamo-hipofisario).
Los quistes ováricos pueden originar una amenorrea secundaria.[editar] Lesiones ováricas
La amenorrea puede ser secundaria a diversas lesiones del ovario como quistes foliculares o quistes luteínicos que producen amenorrea secundaria.
Amenorreas de origen hipofisario
Destacan dos causas de amenorrea dependiente de la hipófisis; tumores hipofisarios y el síndrome de la silla vacía.
Tumores de hipófisis
La mayoría de los tumores hipofisarios que causan amenorrea son benignos. Son raros los tumores malignos como causa etiológica de la amenorrea.
Prolactinoma
La prolactina se eleva en el prolactinoma y parece influir en gran medida en la instauración de la amenorrea.El prolactinoma es el tumor hipofisario que más frecuentemente produce amenorrea (el 7'5 % de las amenorreas secundarias se deben a este tumor).
Se calcula que al menos un tercio de las mujeres que padecen amenorrea de causa desconocida presentan la prolactina elevada.[6] Aunque de ellas sólo el 33% presenta galactorrea. La tercera parte de mujeres con amenorrea presentarán un adenoma hipofisario. Si además de amenorrea la mujer refiere galactorrea las posibilidades de presentar anormalidades en la silla turca llega al 50%.
La elevación de los niveles de prolactina no se da siempre, ya que puede existir un tumor hipofisario y que los niveles de prolactina permanezcan normales. No obstante, si los niveles de prolactina están muy elevados, siempre habrá amenorrea, que podrá acompañarse o no de galactorrea. Sin embargo en el 33% de los casos presentan galactorrea sin que se llegue a instaurar la amenorrea.
Se cree que la prolactina en altos niveles es capaz de inhibir la secreción pulsátil de la GnRH mediante el incremento de los opiáceos endógenos. Esta inhibición conduce a la amenorrea.9 10 11
Otros tumores
Otros tumores hipofisarios que no sean el prolactinoma también pueden producir amenorrea. Los tumores productores de ACTH desencadenan el Síndrome de Cushing la producen. Del mismo modo que los tumores productores de hormona del crecimiento, que además de la amenorrea producen la acromegalia. El craneofaringioma también puede producir amenorrea.
En ocasiones la amenorrea puede ser el primer síntoma de un tumor hipofisario. Aunque la mayoría sean benignos, si se extienden pueden llegar a comprimir el quiasma óptico y originar problemas en la visión. Por lo que es una opción que siempre debe tenerse en cuenta en el diagnóstico.
Los tumores de la hipófisis (flecha roja) pueden ser responsables de la amenorrea.
Síndrome de la silla vacía
En el síndrome de la silla vacía la silla turca no se cierra completamente, por lo que el espacio subaracnoideo penetra en el espacio hipofisario desplazando a la hipófisis y separándola del hipotálamo. La imagen radiológica de este síndrome puede asemejarse a un tumor.
El 4-16% de mujeres con la prolactina elevada, amenorrea y galactorrea presentan silla vacía. Esto puede deberse a que el tumor quede infartado.[6] [12] Se aconsejan controles anuales de determinación de prolactina y mediante la TAC.
Amenorreas de origen hipotalámico
Son aquellas amenorreas que se producen tras la estimulación con estrógenos y gestágenos. No hay galactorrea, la prolactina permanece normal, las gonadotrofinas hipofisarias descienden o son normales, la silla turca también es normal.
Son las amenorreas hipogonadotróficas más frecuentes. Se deben a una pérdida de la secreción pulsátil de la GnRH por debajo de la normalidad. Existen diversos tipos:
La angustia y el estrés unidos a la desnutrición en los campos de concentración hacía que las mujeres perdieran su menstruación.Psíquica: Desde la angustia hasta los problemas económicos, psíquicos, sexuales... pueden terminar por producir amenorrea. Se libera CRH que inhibe la secreción de gonadotrofinas por aumento de la secreción de opiáceos endógenos.[13] En el 72% de los casos la menstruación reaparece espontáneamente.[14]
Desnutrición: Puede producirse tanto por una dieta muy rigurosa como por anorexia nerviosa. Hay un descenso tanto de FSH como de LH, es una amenorrea hipogonadotropa. El aumento de peso restablece la secreción pulsátil de las gonadotrofinas.
Obesidad: En este caso la amenorrea se puede asociar a anovulación. No es una amenorrea hipogonadotrófica, a no ser que existan factores psíquicos.
Ejercicio: Las mujeres que practican deporte en la alta competición así como las bailarinas están sometidas a mucha presión, además de someterse a una gran pérdida de grasa corporal, esto produce frecuentes alteraciones en su ciclo menstrual.[15] Se produce un aumento de prolactina, hormona del crecimiento, testosterona, ACTH, esteroides adrenales y endorfinas, junto con un descenso de las gonadotrofinas, motivado probablemente por un aumento de los opiáceos endógenos.[16]
Lesiones hipotalámicas: Distintos tipos de lesiones producen amenorrea; las gomas, tuberculomas, hidrocefalia, aneurismas de la carótida interna, meningitis, traumatismos... En la mujer destaca además entre las lesiones del hipotálamo el síndrome de Seehan en el que a consecuencia de una isquemia o infarto motivado por la hemorragia durante el parto se produce una insuficiencia total del eje hipotálamo-hipofisario.
Defectos genéticos: Son muy infrecuentes. La amenorrea aparece en el síndrome de Laurence-Moon-Biedl aunque el cuadro es tan grave que pasa desapercibida frecuentemente.
Yatrogénica por anticonceptivos: Se debe a la inhibición que producen sobre el hipotálamo, disminuyendo consecuentemente la producción de gonadotrofinas.
Distrofia olfativogenital: En la distrofia olfativogenital o síndrome de Kallman hay una atrofia de la corteza olfatoria junto con infantilismo sexual, el cariotipo es femenino normal. Hay anosmia, amenorrea primaria y falta de desarrollo de los caracteres sexuales secundarios. El ovario responde al estímulo de gonadotrofinas externas (las endógenas están disminuidas).
Amenorreas de origen suprarrenal
Las alteraciones de la función suprarrenal pueden producir una disregulación neurohormonal del ciclo menstrual y llevar a amenorrea.
Pueden producirse amenorreas primarias en el caso del síndrome adrenogenital congénito o de la hiperplasia congénita de la suprarrenal. Las amenorreas secundarias se instaurarán si la alteración se produce en edades más avanzadas, este es el caso de la hiperfunción suprarrenal.
La amenorrea se produce porque el exceso de andrógenos suprarrenales producidos inhibir la producción de gonadotrofinas, llegando en ocasiones incluso a producir la virilización de la mujer.
La hiperfunción suprarrenal puede ser también la causa de un síndrome de Cushing. En este caso los 17-hidroxicorticoides están aumentados (a veces también los 17-cetosteroides).
En ocasiones, se debe a la aparición de un tumor productor de ACTH. Esto sucede en el síndrome de la ACTH ectópica en el que distintos tumores (carcinoma bronquial con metástasis pulmonar, tumor de esófago, hígado, mediastino, páncreas, ovario y médula ósea) pueden producir la ACTH.
En la enfermedad de Addison o hipofunción suprarrenal entre sus síntomas característicos a veces puede aparecer también la amenorrea.
Amenorreas de origen tiroideo
Cualquier alteración de la función tiroidea puede producir alteraciones menstruales que van desde la hipermenorrea pasando por la oligomenorrea hasta la amenorrea.
Tratamiento
Hay que tener en cuenta que en la mayoría de los casos la amenorrea no es más que un síntoma o un epifenómeno, por lo que su tratamiento dependerá del cuadro en cuyo contexto se produzca.
Los anticonceptivos orales previenen la hiperplasia o el carcinoma endometrial en casos de sobreexposición a estrógenos. Déficit o disfunción del eje hipotálamo-hipofisario
En aquellos casos en que se dé amenorrea en pacientes que desean tener hijos y se objetiva además la falta persistente de ovulación la terapia más eficaz es la administración de análogos de la LHRH durante un corto período para después administrar FSH pura.
En mujeres que no deseen tener descendencia se aconseja el uso de anticonceptivos orales para evitar la posibilidad de hiperplasia o carcinoma del endometrio por una exposición prolongada a estrógenos.
Alteración uterina
En el síndrome de Asherman el tratamiento de las sinequias implica desbridamiento instrumental, a ser posible por histeroscopia, colocación de una sonda de Foley durante al menos 6 días y DIU, pudiendo además administrarse estrogenoterapia durante 2 ciclos.
Prolactinoma
La bromocriptina constituye la base del tratamiento actual de las hiperprolactinemias.El tratamiento médico se basa en agonistas dopaminérgicos como la bromocriptina, la cabergolina y la quinagolida (la pergolida también ha demostrado cierta utilidad).
Los agonistas dopaminérgicos son la primera opción terapéutica tanto en las hiperprolactinemias idiopáticas como en las de causa tumoral (prolactinoma). Los agonistas se unen y estimulan los receptores D2 de la célula lactotropa normal y de la adenomatosa. Consiguen restaurar la función gonadal en el 90% de los casos, además de reducir el volumen tumoral en un 70-80%.
Se habla de resistencia terapéutica en los pacientes que pese al tratamiento no se reducen ni los niveles de prolactina ni el volumen tumoral, representan entre el 10% y el 20% de los tratados.
Si la mujer desea tener descendencia, la bromocriptina será siempre la opción inicial, dada su amplia experiencia de inocuidad durante el uso accidental en el embarazo. Sin embargo, la cagergolina, debido a sus menores efectos secundarios, comienza a ser cada vez más usada.
El tratamiento quirúrgico es otra posibilidad en casos de adenomas con desarrollo suprasellar o intrasellares macroscópicos en pacientes que desean la gestación. Si existe expansión suprasellar se abordará por vía transesfenoidal o subfrontal. Las complicaciones quirúrgicas son raras (diabetes insípida, fugas de líquido cefalorraquídeo, infecciones).
La radioterapia es la última opción, se reserva para casos en los que fracase la cirugía como en adenomas gigantes con expansión voluminosa o en adenomas invasivos.
domingo, 19 de septiembre de 2010
el corazon,colesterol ,cepillado dental & medicamentos



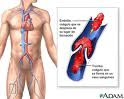

Una embolia es una interrupción súbita del flujo sanguíneo a un órgano o a una parte del cuerpo causada por un émbolo (lo más común es un coágulo de sangre que viaja de un lugar a otro). Por ejemplo, hay embolias cerebrales ¡Imagínate! El cerebro necesita del oxígeno que transporta la sangre para funcionar y mantenerse vivo. Si aunque sea una parte se queda sin recibirlo, las consecuencias pueden ser muy graves. En Vida y Salud te contamos más acerca de la embolia.
Imagínate que tu sangre va fluyendo libremente por todas las arterias de tu cuerpo para llevar el oxígeno que necesitan todos tus órganos y de repente ¡boom! Aparece un obstáculo que no la deja pasar. Estos elementos extraños que viajan y obstruyen el paso se llaman émbolos o coágulos y son los culpables de que la sangre no llegue a su destino. En pocas palabras es como si te quitaran por unos segundo el combustible para poder funcionar. Este corte repentino del flujo sanguíneo ocasionado por un coágulo, se conoce como embolia.
Seguir Leyendo…
Etiquetas: adelgazar la sangre, aire, amputación, anticoagulantes, arterias, aspirina, ateroesclerosis, bebidas alcohólicas, bloqueo de las arterias coronarias, bloqueo del corazón, caminar, cerebro, cigarrillo, circulación, cirugía, coágulo de sangre, coágulos, colesterol alto, Corazón, desmayo, Diabetes, dieta balanceada, dificultad para respirar, dolor, dolor de espalda, dolor de pecho, dolor muscular, embolia, embolia cerebral, embolia pulmonar, émbolo, endocarditis, enfriamiento, entumecimiento, esputo, estrés, expectoración, expectorar, extremidades, flema, flujo de la sangre, flujo sanguíneo, fumar, grasa, hábitos saludables, hacer ejercicio, hidratación, hipertensión, hormigueo, infección, líquido amniótico, mareo, medias elásticas, obesidad, órgano, oxígeno, palidéz, pérdida de movilidad, pérdida de movimiento, piernas, problemas del corazón, pulmones, pulso, sangre, tejido, tos, trombo, várices, vena cava, venas, viajar en avión
El ABC de los medicamentos para el colesterol alto
Si tienes el colesterol alto, seguramente tu médico ya te habló de la mejor terapia: modificar tu alimentación y hacer ejercicio regularmente. Pero ¿qué pasa si sigues sus recomendaciones y aún así tus niveles de colesterol siguen estando elevados? Tal vez los medicamentos son una buena opción para completar tu tratamiento. Aquí te contamos cuáles son los diferentes tipos de medicamentos para el colesterol.
¿Has escuchado hablar sobre los medicamentos para el colesterol? Seguramente así es, si es que tus niveles de colesterol siguen estando altos, a pesar de que has cambiado tu dieta y todos los días haces algo de ejercicio. Puede ser frustrante darse cuenta de que el cambio en el estilo de vida no haya sido suficiente para bajar los niveles de colesterol en tu sangre y beneficiar la salud de tu corazón. Pero ¡no te desanimes! Gracias a los avances de la ciencia hoy en día existe una variada gama de medicamentos para el colesterol que actúan de diferente manera, dependiendo de lo que necesites. Están aquellos que disminuyen el colesterol malo (LDL), los que reducen los triglicéridos y los que aumentan el colesterol bueno (HDL) en tu sangre.
Seguir Leyendo…
Etiquetas: ácido nicotínico, ácidos grasos omega 3, adelgazar, alimentación, alimentos, anemia, bajar el colesterol, cálculos renales, colesterol, colesterol alto, cólico, cólicos, comezón, diarrea, dolor abdominal, dolor en los músculos, dolores musculares, drogas, efectos secundarios, enfermedades cardiovasculares, enrojecimiento, eructos, estreñimiento, FDA, fibra, gases, grasa, grasas, grasas saturadas, hacer ejercicio, hdl, hígado, ldl, malestar estomacal, mareo, medicamentos, niacina, omega 3, sangre, suplementos, triglicéridos, úlcera, vitamina B, vómito
El cepillarse los dientes es bueno para el corazón
¡Sí! Aunque parezca que una cosa no tiene nada que ver con la otra, la limpieza oral es también una forma de mantener a tu corazón sano. Sigue leyendo para que te enteres y no descuides tu salud oral.
Si los ojos son el espejo del alma, la boca puede ser perfectamente el espejo de la salud de tu cuerpo en general. Se ha demostrado que la salud de los dientes y las encías es el reflejo de cómo está funcionando el resto de tu organismo.
Cuando piensas en la salud oral, seguro se te viene a la mente el paso más importante: cepillarte los dientes después de cada comida. Además de ayudarte a mantener a tus dientes blancos y sin caries, el cepillarte los dientes también disminuye las posibilidades de que sufras un ataque cardíaco o sea un infarto al corazón.
Un estudio realizado en Inglaterra, así lo demuestra. Para la investigación, más de 11,000 personas fueron entrevistadas acerca de sus hábitos de limpieza oral: les preguntaron con qué frecuencia se cepillaban los dientes y cuántas veces visitaron al dentista u odontólogo en un año.
Seguir Leyendo…
Etiquetas: ADA, arterias, ataque cardiaco, boca, cardiaco, caries, cepillo de dientes, Corazón, dentista, dientes, encías, higiene, higiene oral, hilo dental, infarto, infecciones, inflamación, lavarse los dientes, limpieza, limpieza de dientes, odontólogo, oral, salud oral
EL CORAZON Y SUS FUNCIONES




Cavidades cardíacas
Un corazón humano real.
El músculo cardíaco o, simplemente, el corazón, es del tamaño de un puño de un individuo, se divide en cuatro cavidades, dos superiores o atrios o aurículas y dos inferiores o ventrículos. Las aurículas reciben la sangre del sistema venoso, pasan a los ventrículos y desde ahí salen a la circulación arterial.
La aurícula y el ventrículo derechos forman lo que clásicamente se denomina el corazón derecho. Recibe la sangre que proviene de todo el cuerpo, que desemboca en la aurícula derecha a través de las venas cavas superior e inferior. Esta sangre, pobre en oxígeno, llega al ventrículo derecho, desde donde es enviada a la circulación pulmonar por la arteria pulmonar.
Debido a que la resistencia de la circulación pulmonar es menor que la sistémica, la fuerza que el ventrículo debe realizar es menor, razón por la cual su tamaño muscular es considerablemente menor al del ventrículo izquierdo.
La aurícula izquierda y el ventrículo izquierdo forman el llamado corazón izquierdo. Recibe la sangre de la circulación pulmonar, que desemboca a través de las cuatro venas pulmonares en la porción superior de la aurícula izquierda.
Esta sangre está oxigenada y proviene de los pulmones. El ventrículo izquierdo la envía por la arteria aorta para distribuirla por todo el organismo.
El tejido que separa el corazón derecho del izquierdo se denomina septo o tabique. Funcionalmente, se divide en dos partes no separadas: la superior o tabique interatrial, y la inferior o tabique interventricular. Este último es especialmente importante, ya que por él discurre el haz de His, que permite llevar el impulso hacia las partes más bajas del corazón.
Cavidades y válvulas del corazón.
Válvulas cardíacas
Las válvulas cardíacas son las estructuras que separan unas cavidades de otras, evitando que exista reflujo entre ellas. Están situadas en torno a los orificios atrioventriculares (o aurículo-ventriculares) y entre los ventrículos y las arterias de salida.
Dichas válvulas son:
• La válvula tricúspide, que separa la aurícula derecha del ventrículo derecho.
• La válvula pulmonar, que separa el ventrículo derecho de la arteria pulmonar.
• La válvula mitral o bicúspide, que separa la aurícula izquierda del ventrículo izquierdo.
• La válvula aórtica, que separa el ventrículo izquierdo de la arteria aorta.
Estructura del corazón
Estudiado desde adentro hacia afuera el corazón presenta las siguientes capas:
• El endocardio, una membrana serosa de endotelio y tejido conectivo de revestimiento interno, con la cual entra en contacto la sangre. Incluye fibras elásticas y de colágeno, vasos sanguíneos y fibras musculares especializadas, las cuales se denominan Fibras de Purkinje. En su estructura encontramos las trabéculas carnosas, que dan resistencia para aumentar la contracción del corazón.
• El miocardio, una masa muscular contráctil, es el músculo cardíaco propiamente dicho; encargado de impulsar la sangre por el cuerpo mediante su contracción. Encontramos también en esta capa tejido conectivo, capilares sanguíneos, capilares linfáticos y fibras nerviosas.
El miocardio está compuesto por células especializadas que cuentan con una capacidad que no tiene ningún otro tipo de tejido muscular del resto del cuerpo.
El músculo cardíaco, como otros músculos, se puede contraer, pero también puede llevar un potencial de acción —-de conducción eléctrica—-, similar a las neuronas que constituyen los nervios. Además, algunas de las células tienen la capacidad de generar un potencial de acción, conocido como automaticidad del músculo cardíaco.
La irrigación sanguínea del miocardio es llevada a cabo por las arterias coronarias, ya que el corazón no puede nutrirse directamente de la sangre que circula a través de él a gran velocidad.
La estimulación del corazón está coordinada por el sistema nervioso autónomo, tanto por parte del sistema nervioso simpático (aumentando el ritmo y fuerza de contracción) como por el sistema nervioso parasimpático (reduce el ritmo y fuerza cardíacos). Este sistema de conducción eléctrico explica la regularidad del ritmo cardiaco y asegura la coordinación de las contracciones auriculoventriculares.
• El epicardio, es una capa fina serosa mesotelial que envuelve al corazón llevando consigo capilares y fibras nerviosas. Esta capa se considera como parte del pericardio seroso.
Vista frontal de un corazón humano
(Las flechas blancas indican el flujo normal de la sangre).
1.-aurícula derecha
2.-aurícula izquierda
3.-Vena cava superior
4.-Arteria Aorta
5.-Arteria pulmonar
6.-Vena pulmonar
7.-Válvula mitral o bicúspide
8.-Válvula sigmoidea aórtica
9.-Ventrículo izquierdo
10.-Ventrículo derecho
11.-Vena cava inferior
12.-Válvula tricúspide
13.-Válvula sigmoidea pulmonar
Miocardio (parte rosada), formado por Epicardio (capa exterior del miocardio) y Endocardio (capa interior al miocardio).
Fisiología del corazón
Cada latido del corazón desencadena una secuencia de eventos llamados ciclos cardiacos. Cada ciclo consiste principalmente en tres etapas: sístole auricular, sístole ventricular y diástole.
El ciclo cardíaco hace que el corazón alterne entre una contracción y una relajación aproximadamente 75 veces por minuto; es decir, el ciclo cardíaco dura unos 0,8 de segundo.
Durante la ''sístole auricular", las aurículas se contraen y proyectan la sangre hacia los ventrículos. Una vez que la sangre ha sido expulsada de las aurículas, las válvulas auriculoventriculares (ubicadas entre las aurículas y los ventrículos) se cierran. Esto evita el reflujo (en retorno o devolución) de sangre hacia las aurículas.
El cierre de estas válvulas produce el sonido familiar del latido del corazón. Dura aproximadamente 0,1 de segundo.
La ''sístole ventricular'' implica la contracción de los ventrículos expulsando la sangre hacia el sistema circulatorio. Una vez que la sangre es expulsada, las dos válvulas sigmoideas, la válvula pulmonar en la derecha y la válvula aórtica en la izquierda, se cierran. Dura aproximadamente 0,3 de segundo.
Ilustración del corazón humano.
Por último la ''diástole'' es la relajación de todas las partes del corazón para permitir la llegada de nueva sangre. Dura aproximadamente 0,4 de segundo.
En el proceso se pueden escuchar dos golpecitos:
• El de las válvulas al cerrarse (mitral y tricúspide).
• Apertura de la válvula sigmoidea aórtica.
El movimiento se hace unas 70 veces por minuto.
La expulsión rítmica de la sangre provoca el pulso que se puede palpar en las arterias: arteria radial, arteria carótida, arteria femoral, etcétera.
Si se observa el tiempo de contracción y de relajación se verá que las aurículas están en reposo aproximadamente 0,7 de segundo y los ventrículos unos 0,5 de segundo. Eso quiere decir que el corazón pasa más tiempo en reposo que en trabajo.
Excitación cardíaca
El músculo cardiaco es biogénico (se excita así mismo). Esto, a diferencia, por ejemplo, del músculo esquelético que necesita de un estímulo consciente o reflejo.
Las contracciones rítmicas del corazón se producen espontáneamente, pero su frecuencia puede ser afectada por las influencias nerviosas u hormonales, por el ejercicio físico o por la percepción de un peligro.
Características del corazón:
• Batmotropismo: el corazón puede ser estimulado, manteniendo un umbral.
• Inotropismo: el corazón se contrae bajo ciertos estímulos.
• Cronotropismo: el corazón puede generar sus propios impulsos.
• Dromotropismo: es la conducción de los impulsos cardiacos mediante el sistema excitoconductor.
• Lusitropismo: es la relajación del corazón bajo ciertos estímulos.
Electrofisiología cardíaca
Para saber y entender cómo y por qué late el corazón debemos conocer las características básicas de la electrofisiología cardíaca.
Físicamente, el corazón está constituido por dos tipos de tejidos:
• Tejido especializado excitoconductor
• Miocardio contráctil.
El primero está representado por el nódulo sinusal o de Keith-Flack (también conocido como nódulo sinoauricular o marcapasos del corazón), el nódulo auriculoventricular o de Aschoff-Tawara, el haz de His, las ramas Derecha e Izquierda y la red de fibras de Purkinje.
Las fibras de Purkinje son fibras muy grandes y trasmiten potenciales de acción a una velocidad seis veces mayor que la del músculo ventricular normal y 150 veces mayor que la de algunas fibras del nódulo auricoventricular.
En condiciones normales, el automatismo (propiedad fundamental del corazón) es patrimonio del tejido especializado excitoconductor, propiedad de la cual carece el miocardio contráctil. Sin embargo, ambos tipos de tejido tienen como característica común la propiedad de generar corrientes eléctricas de muy bajo voltaje como consecuencia de los desplazamientos iónicos debidos fundamentalmente al Potasio (K+) y al Sodio (Na+), al Cloro (Cl-) y al Calcio (Ca++) fundamentalmente, y que continuamente se están produciendo.
Estas corrientes iónicas producen un flujo continuo bidireccional a través de la membrana celular, generando potenciales eléctricos. Esta actividad eléctrica puede ser analizada con electrodos situados en la superficie de la piel, llamándose a esta prueba electrocardiograma o ECG.
Cuatro son las propiedades fundamentales del corazón:
• Automatismo.
• Conductibilidad.
• Excitabilidad.
• Contractilidad.
Automatismo:
Es la propiedad que tiene el corazón de generar su propio impulso, de acuerdo a los que acabamos de decir sobre las corrientes iónicas y los potenciales de acción. El ritmo cardíaco normal depende del automatismo del nódulo sinusal (o sinoauricular).
Corazón y venas principales.
La expresión que se utiliza para denominar el ritmo cardíaco normal es ritmo sinusal. La frecuencia del automatismo sinusal oscila entre 60-100 despolarizaciones por minuto.
Se dice que hay bradicardia sinusal cuando hay una frecuencia menor a 60 latidos por minutos, y taquicardia sinusal cuando hay una frecuencia de más de 100 latidos por minuto.
El automatismo intrínseco del nódulo auricoventricular (AV) oscila alrededor de las 45 despolarizaciones por minuto. El sistema His-Purkinje tiene una frecuencia aún más baja, alrededor de 30 por minuto.
En condiciones de normalidad el automatismo de estos focos no se hace evidente por la mayor frecuencia del nódulo sinusal.
Ver: PSU: Biología, Pregunta 05_2005
Conductibilidad:
Es la propiedad del tejido especializado de conducción y del miocardio contráctil que permite que un estímulo eléctrico originado en el nódulo sinusal o en cualquier otro sitio, difunda con rapidez al resto del corazón.
La velocidad de conducción del estímulo varía en función del tejido considerado. Por ejemplo: el nódulo (o nodo) AV tiene una velocidad de conducción lenta, esta particularidad tiene su razón de ser en la necesidad de que se produzca un retraso en la conducción del estímulo que permita la contracción de ambas aurículas en forma previa a la contracción ventricular.
Excitabilidad:
Es la propiedad de responder a un estímulo originando un potencial de acción propagado.
Contractilidad:
Es la capacidad intrínseca del músculo cardíaco de desarrollar fuerza y acortarse.
LAS FUNCIONES DEL CORAZON
http://www.ate.uniovi.es/14005/documentos/clases%20pdf/el%20coraz%F3n%20humano%201.pdf
EL CORAZON
El corazón
El corazón pesa entre 7 y 15 onzas (200 a 425 gramos) y es un poco más grande que una mano cerrada. Al final de una vida larga, el corazón de una persona puede haber latido (es decir, haberse dilatado y contraído) más de 3.500 millones de veces. Cada día, el corazón medio late 100.000 veces, bombeando aproximadamente 2.000 galones (7.571 litros) de sangre.
El corazón se encuentra entre los pulmones en el centro del pecho, detrás y levemente a la izquierda del esternón. Una membrana de dos capas, denominada «pericardio» envuelve el corazón como una bolsa. La capa externa del pericardio rodea el nacimiento de los principales vasos sanguíneos del corazón y está unida a la espina dorsal, al diafragma y a otras partes del cuerpo por medio de ligamentos. La capa interna del pericardio está unida al músculo cardíaco. Una capa de líquido separa las dos capas de la membrana, permitiendo que el corazón se mueva al latir a la vez que permanece unido al cuerpo.
El corazón tiene cuatro cavidades. Las cavidades superiores se denominan «aurícula izquierda» y «aurícula derecha» y las cavidades inferiores se denominan «ventrículo izquierdo» y «ventrículo derecho». Una pared muscular denominada «tabique» separa las aurículas izquierda y derecha y los ventrículos izquierdo y derecho. El ventrículo izquierdo es la cavidad más grande y fuerte del corazón. Las paredes del ventrículo izquierdo tienen un grosor de sólo media pulgada (poco más de un centímetro), pero tienen la fuerza suficiente para impeler la sangre a través de la válvula aórtica hacia el resto del cuerpo.
Las válvulas cardíacas (ilustración)
Las válvulas que controlan el flujo de la sangre por el corazón son cuatro:
La válvula tricúspide controla el flujo sanguíneo entre la aurícula derecha y el ventrículo derecho.
La válvula pulmonar controla el flujo sanguíneo del ventrículo derecho a las arterias pulmonares, las cuales transportan la sangre a los pulmones para oxigenarla.
La válvula mitral permite que la sangre rica en oxígeno proveniente de los pulmones pase de la aurícula izquierda al ventrículo izquierdo.
La válvula aórtica permite que la sangre rica en oxígeno pase del ventrículo izquierdo a la aorta, la arteria más grande del cuerpo, la cual transporta la sangre al resto del organismo.
Más información en este sitio Web: El latido cardíaco
El sistema de conducción (ilustración)
Los impulsos eléctricos generados por el músculo cardíaco (el miocardio) estimulan la contracción del corazón. Esta señal eléctrica se origina en el nódulo sinoauricular (SA) ubicado en la parte superior de la aurícula derecha. El nódulo SA también se denomina el «marcapasos natural» del corazón. Los impulsos eléctricos de este marcapasos natural se propagan por las fibras musculares de las aurículas y los ventrículos estimulando su contracción. Aunque el nódulo SA envía impulsos eléctricos a una velocidad determinada, la frecuencia cardíaca podría variar según las demandas físicas o el nivel de estrés o debido a factores hormonales.
El aparato circulatorio (ilustración)
El corazón y el aparato circulatorio componen el aparato cardiovascular. El corazón actúa como una bomba que impulsa la sangre hacia los órganos, tejidos y células del organismo. La sangre suministra oxígeno y nutrientes a cada célula y recoge el dióxido de carbono y las sustancias de desecho producidas por esas células. La sangre es transportada desde el corazón al resto del cuerpo por medio de una red compleja de arterias, arteriolas y capilares y regresa al corazón por las vénulas y venas. Si se unieran todos los vasos de esta extensa red y se colocaran en línea recta, cubrirían una distancia de 60.000 millas (más de 96.500 kilómetros), lo suficiente como para circundar la tierra más de dos veces.
El corazón pesa entre 7 y 15 onzas (200 a 425 gramos) y es un poco más grande que una mano cerrada. Al final de una vida larga, el corazón de una persona puede haber latido (es decir, haberse dilatado y contraído) más de 3.500 millones de veces. Cada día, el corazón medio late 100.000 veces, bombeando aproximadamente 2.000 galones (7.571 litros) de sangre.
El corazón se encuentra entre los pulmones en el centro del pecho, detrás y levemente a la izquierda del esternón. Una membrana de dos capas, denominada «pericardio» envuelve el corazón como una bolsa. La capa externa del pericardio rodea el nacimiento de los principales vasos sanguíneos del corazón y está unida a la espina dorsal, al diafragma y a otras partes del cuerpo por medio de ligamentos. La capa interna del pericardio está unida al músculo cardíaco. Una capa de líquido separa las dos capas de la membrana, permitiendo que el corazón se mueva al latir a la vez que permanece unido al cuerpo.
El corazón tiene cuatro cavidades. Las cavidades superiores se denominan «aurícula izquierda» y «aurícula derecha» y las cavidades inferiores se denominan «ventrículo izquierdo» y «ventrículo derecho». Una pared muscular denominada «tabique» separa las aurículas izquierda y derecha y los ventrículos izquierdo y derecho. El ventrículo izquierdo es la cavidad más grande y fuerte del corazón. Las paredes del ventrículo izquierdo tienen un grosor de sólo media pulgada (poco más de un centímetro), pero tienen la fuerza suficiente para impeler la sangre a través de la válvula aórtica hacia el resto del cuerpo.
Las válvulas cardíacas (ilustración)
Las válvulas que controlan el flujo de la sangre por el corazón son cuatro:
La válvula tricúspide controla el flujo sanguíneo entre la aurícula derecha y el ventrículo derecho.
La válvula pulmonar controla el flujo sanguíneo del ventrículo derecho a las arterias pulmonares, las cuales transportan la sangre a los pulmones para oxigenarla.
La válvula mitral permite que la sangre rica en oxígeno proveniente de los pulmones pase de la aurícula izquierda al ventrículo izquierdo.
La válvula aórtica permite que la sangre rica en oxígeno pase del ventrículo izquierdo a la aorta, la arteria más grande del cuerpo, la cual transporta la sangre al resto del organismo.
Más información en este sitio Web: El latido cardíaco
El sistema de conducción (ilustración)
Los impulsos eléctricos generados por el músculo cardíaco (el miocardio) estimulan la contracción del corazón. Esta señal eléctrica se origina en el nódulo sinoauricular (SA) ubicado en la parte superior de la aurícula derecha. El nódulo SA también se denomina el «marcapasos natural» del corazón. Los impulsos eléctricos de este marcapasos natural se propagan por las fibras musculares de las aurículas y los ventrículos estimulando su contracción. Aunque el nódulo SA envía impulsos eléctricos a una velocidad determinada, la frecuencia cardíaca podría variar según las demandas físicas o el nivel de estrés o debido a factores hormonales.
El aparato circulatorio (ilustración)
El corazón y el aparato circulatorio componen el aparato cardiovascular. El corazón actúa como una bomba que impulsa la sangre hacia los órganos, tejidos y células del organismo. La sangre suministra oxígeno y nutrientes a cada célula y recoge el dióxido de carbono y las sustancias de desecho producidas por esas células. La sangre es transportada desde el corazón al resto del cuerpo por medio de una red compleja de arterias, arteriolas y capilares y regresa al corazón por las vénulas y venas. Si se unieran todos los vasos de esta extensa red y se colocaran en línea recta, cubrirían una distancia de 60.000 millas (más de 96.500 kilómetros), lo suficiente como para circundar la tierra más de dos veces.
presion arterial
La presión arterial (PA) o tensión arterial (TA) es la presión que ejerce la sangre contra la pared de las arterias. Esta presión es imprescindible para que circule la sangre por los vasos sanguíneos y aporte el oxígeno y los nutrientes a todos los órganos del cuerpo para que puedan funcionar. Es un tipo de presión sanguínea.
Contenido [ocultar]
1 Componentes de la presión arterial
2 Presión o tensión arterial
3 Sistemas de regulación de la presión arterial a nivel global
4 Medida de la presión arterial
5 Trastornos de la presión arterial
6 Referencias
[editar] Componentes de la presión arterial
Figura 1. Mediante un esfigmomanómetro se estiman los dos componentes de la presión arterial.La presión arterial tiene dos componentes:
Presión arterial sistólica: corresponde al valor máximo de la tensión arterial en sístole (cuando el corazón se contrae). Se refiere al efecto de presión que ejerce la sangre eyectada del corazón sobre la pared de los vasos.
Presión arterial diastólica: corresponde al valor mínimo de la tensión arterial cuando el corazón está en diástole o entre latidos cardíacos. Depende fundamentalmente de la resistencia vascular periférica. Se refiere al efecto de distensibilidad de la pared de las arterias, es decir el efecto de presión que ejerce la sangre sobre la pared del vaso.
Cuando se expresa la tensión arterial, se escriben dos números separados por un guión (Figura 1), donde el primero es la presión sistólica y el segundo la presión diastólica.
La presión de pulso es la diferencia entre la presión sistólica y la diastólica.
[editar] Presión o tensión arterial
La presión arterial es la fuerza que ejerce la sangre al circular por las arterias, mientras que tensión arterial es la forma en que las arterias reaccionan a esta presión, lo cual logran gracias a la elasticidad de sus paredes. Si bien ambos términos se suelen emplear como sinónimos, es preferible emplear el de presión arterial. De hecho, su medida se describe en unidades de presión (por ejemplo, mm de Hg).
La relación entre ambas se puede expresar mediante la ley de Laplace:
donde T es la tensión, P es la presión y r el radio de un vaso sanguíneo.
[editar] Sistemas de regulación de la presión arterial a nivel global
Sistema renina-angiotensina-aldosterona: Cuando las células yuxtaglomerulares del riñón detectan una disminución del flujo sanguíneo secretan renina, que transforma el angiotensinogeno en angiotensina I que es convertida en angiotensina II por la ECA (enzima convertidora de angiotensina), la angiotensina II es un potente vasoconstrictor además promueve la secreción de aldosterona que disminuye la pérdida de agua por la orina. También actúa sobre el órgano subfornical para inducir sed.
Vasopresina: Cuando las células del hipotálamo detectan un aumento de la osmolaridad del líquido cefalorraquídeo secretan vasopresina (también conocida como ADH u hormona antidiurética) que promueve la reabsorción de agua por parte del riñón y a su vez en un potente vasoconstrictor, este sistema es el causante de que la sal aumente la presión sanguínea, debido a que aumenta la osmolaridad del liquido cefalorraquideo.
Adrenalina-Noradrenalina: En situaciones de estrés las cápsulas suprarrenales del riñón secretan estas dos hormonas que modifican el ritmo y la fuerza de contracción del corazón, además de provocar vasodilatación o vaso constricción según que zonas de la red capilar
Factores nerviosos: en casos de estrés o de peligro se activa el sistema nervioso simpático que hace aumentar el ritmo del corazón mediante una disminución en la permeabilidad al potasio y un aumento en la del calcio de las células del marcapasos del corazón. Esto permite que el voltaje umbral necesario para que se genere un potencial de acción pueda alcanzarse antes(en las células marcapasos cardíacas el sodio entra constantemente y cuando la membrana alcanza un potencial umbral se produce la apertura de canales de calcio, cuyo flujo provoca una mayor despolarización, lo que permite una excitación más rápida al resto del tejido cardíaco y la consiguiente contracción. Este movimiento eléctrico es lo que se observa en el electrocardiograma). En cambio, la disminución del estrés provoca una activación parasimpática, que se traduce en un descenso de la permeabilidad al calcio, aumento en la de potasio y consecuente descenso de la frecuencia cardíaca.
[editar] Medida de la presión arterial
La presión arterial es la presión que ejerce la sangre contra la pared de las arterias. Tradicionalmente la medición de dicha presión se ha llevado a cabo mediante la utilización conjunta de un fonendoscopio y un esfigmomanómetro (véase la Figura 1). Sin embargo, a día de hoy se utilizan fundamentalmente tensiómetros automáticos. Para realizar su medida se recomienda que el sujeto permanezca relajado, en una habitación tranquila y con temperatura confortable. El punto habitual de su medida es el brazo.
Figura 2. Variación circadiana de la presión arterial en un sujeto sano mostrando la variabilidad de la presión sistólica (línea superior) y la presión diastólica (línea inferior). Se aprecia un descenso de la presión arterial en la fase nocturna.También puede utilizarse un manómetro aneroide. La presión arterial se expresa normalmente en milímetros de mercurio (mmHg) sobre la presión atmosférica.
Los valores normales de presión arterial varían entre 90/60 y 120/80 mmHg. Valores por encima de 130/90 mm de mercurio son indicativos de hipertensión o presión arterial alta y por debajo de 90/60 son indicativos de hipotensión o presión arterial baja. Estos valores dependen de la edad (se incrementan con el envejecimiento)[1] y del sexo (son menores en las mujeres).[2] También hay que señalar que estos valores no son constantes a lo largo del día (véase la Figura 2), sino que presenta una gran variabilidad. Los valores más bajos se registran durante el sueño.[3]
Trastornos de la presión arterial
Hipertensión arterial: es el aumento de la presión arterial, ya sea de la sistólica o de la diastólica. La hipertensión, junto con la hipercolesterolemia y el tabaquismo, es uno de los tres factores de riesgo cardiovascular más importante y modificable. Es una enfermedad silente, en sus primeros estados.
Hipotensión arterial: es el descenso de la presión arterial por debajo de los límites normales.
POR QUE NOS DA LA PRESION ARTERIAL
El corazón es el órgano encargado de bombear la sangre que circula por nuestro organismo. Para impulsar el caudal sanguíneo a la circulación general, el ventrículo izquierdo del corazón se contrae y se relaja de forma cíclica, de forma que con cada contracción (sístole) empuja o bombea la sangre a las arterias (que son los vasos que transportan la sangre oxigenada desde corazón al resto de nuestro organismo), para después relajarse (diástole) y volver a llenarse de sangre (ver figura 1).
La presión o tensión arterial es la presión que ejerce la sangre sobre la pared de las arterias. Depende fundamentalmente de dos factores: el volumen o caudal de sangre que circula, y la resistencia que ofrecen las arterias a su paso.
Figura 1. Anatomía del corazón y circulación de la sangre. La sangre llega desde el organismo a la aurícula derecha del corazón. Desde allí, se mueve al ventrículo derecho, que la impulsa a los pulmones. En los pulmones se “recarga” de oxígeno, vuelve al corazón, a través de las venas pulmonares dentro de la aurícula izquierda hacia el ventrículo izquierdo. El ventrículo izquierdo la impulsa al resto de tejidos del organismo a través de la arteria aorta.
Volver al inicio
Medida de la presión arterial
La presión arterial se mide habitualmente mediante un dispositivo denominado esfingomanometro (los hay de varios tipos), que nos da la medida de la presión arterial en milímetros de mercurio (mmHg). Estamos acostumbrados a que nos den esta medida en dos cifras. La cifra mayor (denominada presión arterial sistólica), es el valor que tienen las arterias en el momento de la sístole del ventrículo izquierdo y la menor (denominada presión arterial diastólica), es el valor que tienen las arterias en el momento de la diástole del ventrículo izquierdo.
La Sociedad Española de Hipertensión Arterial (SEH-LELHA) ha establecido unas normas básicas de medida de la presión arterial, que incluyen:
El paciente debe encontrarse en reposo, al menos desde cinco minutos antes de la medida, y evitar realizar ejercicio físico previo
La medida debe realizarse en un ambiente tranquilo, el paciente debe encontrarse mentalmente relajado, preferiblemente sin hablar.
Evitar la toma de sustancias estimulantes (café, tabaco) antes de la toma de la presión arterial.
Se deben realizar como mínimo dos medidas, y promediar. Si las dos medidas difieren en más de 5 mmHg, se deben hacer medias adicionales (hasta cuatro).
Volver al inicio
Qué es la hipertensión arterial.
En términos sencillos, la hipertensión es una elevación mantenida en el tiempo de las cifras de presión arterial por encima de los valores normales.
La hipertensión puede clasificarse en categorías en función de los valores de presión arterial. En la siguiente tabla mostramos la clasificación de valores de presión arterial que propone la European Society of Hypertension (ESH) y la European Society of Cardiology (ESC) publicado en Journal of Hipertension 2007, 25:1105-1187.
Desde hace unos años ya no se habla de “hipotensión”, sino de “presión arterial óptima” porque se ha demostrado que cuanto más baja se tenga la presión arterial, prevenimos en mayor medida enfermedades cardiovasculares.
Volver al inicio
Causas de hipertensión arterial
La mayor parte de los casos de hipertensión corresponden a la llamada “hipertensión esencial" , que no tiene una sola causa identificada, sino que se origina por una serie de factores, tanto genéticos (hereditarios) como ambientales.
Hemos visto como la presión arterial depende del volumen de sangre que circula y de la resistencia que ofrezcan los vasos a su paso. Cualquier causa que contribuya a incrementar el volumen sanguíneo (consumo de sal en las comidas) o a aumentar la resistencia de las arterias (aterosclerosis, tabaco), provoca una elevación de la presión arterial.
La “hipertensión secundaria" es la presión sanguínea elevada que tiene su causa en algún trastorno específico, como puede ser una insuficiencia renal, obstrucción vascular, mal funcionamiento de glándulas suprarenales, algunos medicamentos...
Volver al inicio
La hipertensión arterial en España
La hipertensión arterial es una patología muy frecuente en el mundo occidental, y por tanto en España. Según datos publicados en el libro "Las enfermedades cardiovasculares y sus factores de riesgo en España: hechos y cifras" de SEA (Sociedad Española de Arteriosclerosis) 2007, un 35% de la población adulta española es hipertensa. Estas cifras suben al 40-50% en edades medias y al 68% en mayores de 60 años.
Además, el principal problema de la hipertensión es que casi nunca se presenta aislada, sino que frecuentemente se asocia a otros factores de riesgo que contribuyen a que el paciente hipertenso presente un elevado riesgo cardiovascular.
Según un estudio realizado en el 2005 en población hipertensa que acude a consultas de atención primaria (HICAP), la hipertensión se presenta aislada sólo en un 3,61% de los pacientes, el resto presentaban algún factor de riesgo cardiovascular asociado. Los más frecuentes fueron el colesterol elevado (79%), la obesidad abdominal (57,8%) y la diabetes mellitus (34,7%).
La proporción de pacientes hipertensos controlados (es decir, con cifras de presión arterial acordes con las guías de tratamiento) es baja. Según este estudio, solo un 39,3% de los pacientes hipertensos están controlados especialmente entre pacientes de mayor riesgo como los diabéticos (10,5% de controlados). El control de los factores de riesgo cardiovascular asociados a la hipertensión es asimismo bajo (18,8% en el caso de la diabetes).
Volver al inicio
Riesgo vascular asociado a la hipertensión
La hipertensión es un factor de riesgo muy importante de distintas enfermedades cardiovasculares. Es el principal factor de riesgo de padecer insuficiencia cardiaca (más de la mitad de los pacientes hipertensos presentan un alto riesgo de desarrollar insuficiencia cardiaca), ictus o enfermedad renal.
Cada aumento de 20 mmHg en la presión arterial sistólica, o de 10 mmHg en la presión arterial diastólica, dobla el riesgo de enfermedad cardiovascular, en todo el intervalo desde 115/75 hasta 185/115 mmHg.
Además, como hemos visto anteriormente, la hipertensión raramente existe aislada, sino que habitualmente coexiste con otros factores de riesgo.
Volver al inicio
Tratamiento de la hipertensión
Actualmente existen diferentes guías de tratamiento tanto internacionales como locales de tratamiento de hipertensión arterial. Todas ellas coinciden en que cualquier tratamiento contra la hipertensión debe comenzar con un cambio en el estilo de vida y en adquirir hábitos de vida saludables (alimentación correcta, ejercicio físico habitual...).
Sin embargo, la realidad nos dice que no siempre es fácil adquirir estos hábitos, de modo que con frecuencia es necesario iniciar un tratamiento farmacológico.
Este tratamiento farmacológico debe ser individualizado para cada paciente en función de su historia clínica, riesgo cardiovascular global, tolerabilidad de la medicación, etc.
Existen en la actualidad distintos grupos terapéuticos de fármacos para el tratamiento de la hipertensión. Si es Vd hipertenso o sospecha que puede serlo, hable con su médico. En cualquier caso, es indispensable un correcto cumplimiento de la medicación para lograr un control de la hipertensión adecuado.
Contenido [ocultar]
1 Componentes de la presión arterial
2 Presión o tensión arterial
3 Sistemas de regulación de la presión arterial a nivel global
4 Medida de la presión arterial
5 Trastornos de la presión arterial
6 Referencias
[editar] Componentes de la presión arterial
Figura 1. Mediante un esfigmomanómetro se estiman los dos componentes de la presión arterial.La presión arterial tiene dos componentes:
Presión arterial sistólica: corresponde al valor máximo de la tensión arterial en sístole (cuando el corazón se contrae). Se refiere al efecto de presión que ejerce la sangre eyectada del corazón sobre la pared de los vasos.
Presión arterial diastólica: corresponde al valor mínimo de la tensión arterial cuando el corazón está en diástole o entre latidos cardíacos. Depende fundamentalmente de la resistencia vascular periférica. Se refiere al efecto de distensibilidad de la pared de las arterias, es decir el efecto de presión que ejerce la sangre sobre la pared del vaso.
Cuando se expresa la tensión arterial, se escriben dos números separados por un guión (Figura 1), donde el primero es la presión sistólica y el segundo la presión diastólica.
La presión de pulso es la diferencia entre la presión sistólica y la diastólica.
[editar] Presión o tensión arterial
La presión arterial es la fuerza que ejerce la sangre al circular por las arterias, mientras que tensión arterial es la forma en que las arterias reaccionan a esta presión, lo cual logran gracias a la elasticidad de sus paredes. Si bien ambos términos se suelen emplear como sinónimos, es preferible emplear el de presión arterial. De hecho, su medida se describe en unidades de presión (por ejemplo, mm de Hg).
La relación entre ambas se puede expresar mediante la ley de Laplace:
donde T es la tensión, P es la presión y r el radio de un vaso sanguíneo.
[editar] Sistemas de regulación de la presión arterial a nivel global
Sistema renina-angiotensina-aldosterona: Cuando las células yuxtaglomerulares del riñón detectan una disminución del flujo sanguíneo secretan renina, que transforma el angiotensinogeno en angiotensina I que es convertida en angiotensina II por la ECA (enzima convertidora de angiotensina), la angiotensina II es un potente vasoconstrictor además promueve la secreción de aldosterona que disminuye la pérdida de agua por la orina. También actúa sobre el órgano subfornical para inducir sed.
Vasopresina: Cuando las células del hipotálamo detectan un aumento de la osmolaridad del líquido cefalorraquídeo secretan vasopresina (también conocida como ADH u hormona antidiurética) que promueve la reabsorción de agua por parte del riñón y a su vez en un potente vasoconstrictor, este sistema es el causante de que la sal aumente la presión sanguínea, debido a que aumenta la osmolaridad del liquido cefalorraquideo.
Adrenalina-Noradrenalina: En situaciones de estrés las cápsulas suprarrenales del riñón secretan estas dos hormonas que modifican el ritmo y la fuerza de contracción del corazón, además de provocar vasodilatación o vaso constricción según que zonas de la red capilar
Factores nerviosos: en casos de estrés o de peligro se activa el sistema nervioso simpático que hace aumentar el ritmo del corazón mediante una disminución en la permeabilidad al potasio y un aumento en la del calcio de las células del marcapasos del corazón. Esto permite que el voltaje umbral necesario para que se genere un potencial de acción pueda alcanzarse antes(en las células marcapasos cardíacas el sodio entra constantemente y cuando la membrana alcanza un potencial umbral se produce la apertura de canales de calcio, cuyo flujo provoca una mayor despolarización, lo que permite una excitación más rápida al resto del tejido cardíaco y la consiguiente contracción. Este movimiento eléctrico es lo que se observa en el electrocardiograma). En cambio, la disminución del estrés provoca una activación parasimpática, que se traduce en un descenso de la permeabilidad al calcio, aumento en la de potasio y consecuente descenso de la frecuencia cardíaca.
[editar] Medida de la presión arterial
La presión arterial es la presión que ejerce la sangre contra la pared de las arterias. Tradicionalmente la medición de dicha presión se ha llevado a cabo mediante la utilización conjunta de un fonendoscopio y un esfigmomanómetro (véase la Figura 1). Sin embargo, a día de hoy se utilizan fundamentalmente tensiómetros automáticos. Para realizar su medida se recomienda que el sujeto permanezca relajado, en una habitación tranquila y con temperatura confortable. El punto habitual de su medida es el brazo.
Figura 2. Variación circadiana de la presión arterial en un sujeto sano mostrando la variabilidad de la presión sistólica (línea superior) y la presión diastólica (línea inferior). Se aprecia un descenso de la presión arterial en la fase nocturna.También puede utilizarse un manómetro aneroide. La presión arterial se expresa normalmente en milímetros de mercurio (mmHg) sobre la presión atmosférica.
Los valores normales de presión arterial varían entre 90/60 y 120/80 mmHg. Valores por encima de 130/90 mm de mercurio son indicativos de hipertensión o presión arterial alta y por debajo de 90/60 son indicativos de hipotensión o presión arterial baja. Estos valores dependen de la edad (se incrementan con el envejecimiento)[1] y del sexo (son menores en las mujeres).[2] También hay que señalar que estos valores no son constantes a lo largo del día (véase la Figura 2), sino que presenta una gran variabilidad. Los valores más bajos se registran durante el sueño.[3]
Trastornos de la presión arterial
Hipertensión arterial: es el aumento de la presión arterial, ya sea de la sistólica o de la diastólica. La hipertensión, junto con la hipercolesterolemia y el tabaquismo, es uno de los tres factores de riesgo cardiovascular más importante y modificable. Es una enfermedad silente, en sus primeros estados.
Hipotensión arterial: es el descenso de la presión arterial por debajo de los límites normales.
POR QUE NOS DA LA PRESION ARTERIAL
El corazón es el órgano encargado de bombear la sangre que circula por nuestro organismo. Para impulsar el caudal sanguíneo a la circulación general, el ventrículo izquierdo del corazón se contrae y se relaja de forma cíclica, de forma que con cada contracción (sístole) empuja o bombea la sangre a las arterias (que son los vasos que transportan la sangre oxigenada desde corazón al resto de nuestro organismo), para después relajarse (diástole) y volver a llenarse de sangre (ver figura 1).
La presión o tensión arterial es la presión que ejerce la sangre sobre la pared de las arterias. Depende fundamentalmente de dos factores: el volumen o caudal de sangre que circula, y la resistencia que ofrecen las arterias a su paso.
Figura 1. Anatomía del corazón y circulación de la sangre. La sangre llega desde el organismo a la aurícula derecha del corazón. Desde allí, se mueve al ventrículo derecho, que la impulsa a los pulmones. En los pulmones se “recarga” de oxígeno, vuelve al corazón, a través de las venas pulmonares dentro de la aurícula izquierda hacia el ventrículo izquierdo. El ventrículo izquierdo la impulsa al resto de tejidos del organismo a través de la arteria aorta.
Volver al inicio
Medida de la presión arterial
La presión arterial se mide habitualmente mediante un dispositivo denominado esfingomanometro (los hay de varios tipos), que nos da la medida de la presión arterial en milímetros de mercurio (mmHg). Estamos acostumbrados a que nos den esta medida en dos cifras. La cifra mayor (denominada presión arterial sistólica), es el valor que tienen las arterias en el momento de la sístole del ventrículo izquierdo y la menor (denominada presión arterial diastólica), es el valor que tienen las arterias en el momento de la diástole del ventrículo izquierdo.
La Sociedad Española de Hipertensión Arterial (SEH-LELHA) ha establecido unas normas básicas de medida de la presión arterial, que incluyen:
El paciente debe encontrarse en reposo, al menos desde cinco minutos antes de la medida, y evitar realizar ejercicio físico previo
La medida debe realizarse en un ambiente tranquilo, el paciente debe encontrarse mentalmente relajado, preferiblemente sin hablar.
Evitar la toma de sustancias estimulantes (café, tabaco) antes de la toma de la presión arterial.
Se deben realizar como mínimo dos medidas, y promediar. Si las dos medidas difieren en más de 5 mmHg, se deben hacer medias adicionales (hasta cuatro).
Volver al inicio
Qué es la hipertensión arterial.
En términos sencillos, la hipertensión es una elevación mantenida en el tiempo de las cifras de presión arterial por encima de los valores normales.
La hipertensión puede clasificarse en categorías en función de los valores de presión arterial. En la siguiente tabla mostramos la clasificación de valores de presión arterial que propone la European Society of Hypertension (ESH) y la European Society of Cardiology (ESC) publicado en Journal of Hipertension 2007, 25:1105-1187.
Desde hace unos años ya no se habla de “hipotensión”, sino de “presión arterial óptima” porque se ha demostrado que cuanto más baja se tenga la presión arterial, prevenimos en mayor medida enfermedades cardiovasculares.
Volver al inicio
Causas de hipertensión arterial
La mayor parte de los casos de hipertensión corresponden a la llamada “hipertensión esencial" , que no tiene una sola causa identificada, sino que se origina por una serie de factores, tanto genéticos (hereditarios) como ambientales.
Hemos visto como la presión arterial depende del volumen de sangre que circula y de la resistencia que ofrezcan los vasos a su paso. Cualquier causa que contribuya a incrementar el volumen sanguíneo (consumo de sal en las comidas) o a aumentar la resistencia de las arterias (aterosclerosis, tabaco), provoca una elevación de la presión arterial.
La “hipertensión secundaria" es la presión sanguínea elevada que tiene su causa en algún trastorno específico, como puede ser una insuficiencia renal, obstrucción vascular, mal funcionamiento de glándulas suprarenales, algunos medicamentos...
Volver al inicio
La hipertensión arterial en España
La hipertensión arterial es una patología muy frecuente en el mundo occidental, y por tanto en España. Según datos publicados en el libro "Las enfermedades cardiovasculares y sus factores de riesgo en España: hechos y cifras" de SEA (Sociedad Española de Arteriosclerosis) 2007, un 35% de la población adulta española es hipertensa. Estas cifras suben al 40-50% en edades medias y al 68% en mayores de 60 años.
Además, el principal problema de la hipertensión es que casi nunca se presenta aislada, sino que frecuentemente se asocia a otros factores de riesgo que contribuyen a que el paciente hipertenso presente un elevado riesgo cardiovascular.
Según un estudio realizado en el 2005 en población hipertensa que acude a consultas de atención primaria (HICAP), la hipertensión se presenta aislada sólo en un 3,61% de los pacientes, el resto presentaban algún factor de riesgo cardiovascular asociado. Los más frecuentes fueron el colesterol elevado (79%), la obesidad abdominal (57,8%) y la diabetes mellitus (34,7%).
La proporción de pacientes hipertensos controlados (es decir, con cifras de presión arterial acordes con las guías de tratamiento) es baja. Según este estudio, solo un 39,3% de los pacientes hipertensos están controlados especialmente entre pacientes de mayor riesgo como los diabéticos (10,5% de controlados). El control de los factores de riesgo cardiovascular asociados a la hipertensión es asimismo bajo (18,8% en el caso de la diabetes).
Volver al inicio
Riesgo vascular asociado a la hipertensión
La hipertensión es un factor de riesgo muy importante de distintas enfermedades cardiovasculares. Es el principal factor de riesgo de padecer insuficiencia cardiaca (más de la mitad de los pacientes hipertensos presentan un alto riesgo de desarrollar insuficiencia cardiaca), ictus o enfermedad renal.
Cada aumento de 20 mmHg en la presión arterial sistólica, o de 10 mmHg en la presión arterial diastólica, dobla el riesgo de enfermedad cardiovascular, en todo el intervalo desde 115/75 hasta 185/115 mmHg.
Además, como hemos visto anteriormente, la hipertensión raramente existe aislada, sino que habitualmente coexiste con otros factores de riesgo.
Volver al inicio
Tratamiento de la hipertensión
Actualmente existen diferentes guías de tratamiento tanto internacionales como locales de tratamiento de hipertensión arterial. Todas ellas coinciden en que cualquier tratamiento contra la hipertensión debe comenzar con un cambio en el estilo de vida y en adquirir hábitos de vida saludables (alimentación correcta, ejercicio físico habitual...).
Sin embargo, la realidad nos dice que no siempre es fácil adquirir estos hábitos, de modo que con frecuencia es necesario iniciar un tratamiento farmacológico.
Este tratamiento farmacológico debe ser individualizado para cada paciente en función de su historia clínica, riesgo cardiovascular global, tolerabilidad de la medicación, etc.
Existen en la actualidad distintos grupos terapéuticos de fármacos para el tratamiento de la hipertensión. Si es Vd hipertenso o sospecha que puede serlo, hable con su médico. En cualquier caso, es indispensable un correcto cumplimiento de la medicación para lograr un control de la hipertensión adecuado.
Suscribirse a:
Entradas (Atom)